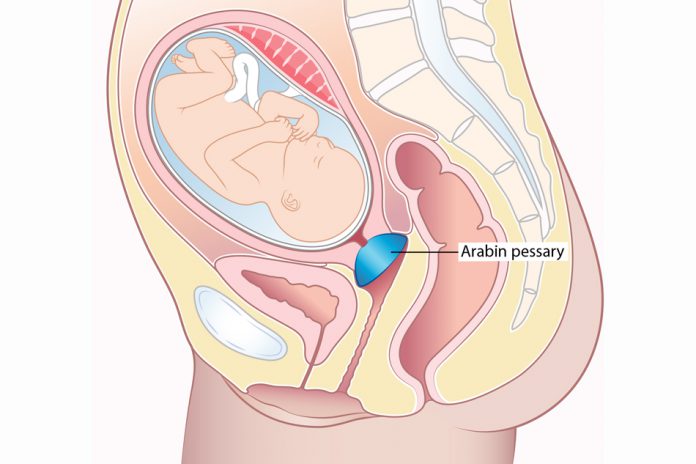
Bài viết Kết quả dự phòng sinh non bằng vòng nâng cổ tử cung ở thai phụ mang đơn thai từ 14 – 32 tuần tải pdf Tại đây.
Tác giả Nguyễn Tuyết Trinh, Cao Ngọc Thành – Trường Đại học Y – Dược, Đại học Huế.
ĐẶT VẤN ĐỀ
Sinh non là nguyên nhân tử vong hàng đầu ở trẻ sơ sinh, tỷ lệ tử vong chu sinh càng cao khi tuổi thai càng non. Chăm sóc một trường hợp sinh non không những rất tốn kém mà khi trẻ lớn lên còn để lại các di chứng về tâm thần kinh, là một gánh nặng cho gia đình và xã hội. Mỗi năm trên toàn thế giới ước tính có khoảng 11 triệu trẻ sinh non ra đời [1]. Tỷ lệ sinh non toàn cầu tăng từ 9,8% vào năm 2000 lên 10,6% vào năm 2014. Tỷ lệ này khoảng 5% ở các nước châu u cho đến 18% ở các nước châu Phi, khoảng hơn 60% tổng số trẻ sinh non được sinh ra ở Nam Á và châu Phi cận Sahara [2].
Tổng quan Cochrane năm 2013 đánh giá hiệu quả dự phòng sinh non trên đơn thai của vòng nâng CTC. Tổng quan này được thực hiện trên một thử nghiệm ngẫu nhiên có nhóm chứng gồm 385 phụ nữ có CTC ngắn < 25 mm từ 18 – 22 tuân thai. Nhóm sử dụng vòng nâng CTC (192 phụ nữ) có tần suất sinh non < 37 tuân thấp hơn có ý nghĩa thống kê so với nhóm không sử dụng (22% so với 59%). Tuổi thai trung bình lúc sinh là 37,7 ± 2 tuân trong nhóm đặt vòng và 34,9±4 tuấn trong nhóm không đặt [3]. Nhằm đánh giá kết quả dự phòng sinh non bằng vòng nâng cổ tử cung, chúng tôi tiến hành đề tài nghiên cứu với mục tiêu:
- Khảo sát một số đặc điểm lâm sàng và cận lâm sàng các thai phụ có chỉ định đặt vòng nâng cổ tử cung.
- Đánh giá hiệu quả của đặt vòng nâng và kết quả kết thúc thai kỳ.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Tiêu chuẩn chọn bệnh
Thai phụ mang đơn thai, có tuổi thai từ 14 đến dưới 32 tuần, có chiều dài cổ tử cung trên siêu âm qua đường âm đạo < 25 mm. Được đặt vòng nâng cổ tử cung tại Bệnh viện Trường Đại học Y – Dược Huế và Bệnh viện Trung ương Huế. Đồng ý tham gia vào nghiên cứu.
Tiêu chuẩn loại trừ
- Đang ra máu âm đạo.
- Viêm âm đạo – cổ tử cung.
- Rau tiền đạo.
- Dọa đẻ non chưa cắt được cơn go tử cung.
- Ối phồng trong âm đạo, rỉ ối/vỡ ối.
- Dị dạng âm đạo, cổ tử cung; u xơ tử cung.
Thiết kế nghiên cứu
Mô tả cắt ngang có theo dõi dọc.
Địa điểm nghiên cứu: Khoa Phụ sản, Bệnh viện Trường Đại học Y – Dược Huế và Khoa Phụ sản, Bệnh viện Trung ương Huế.
Thời gian thu thập số liệu: từ tháng 6/2020 đến 6/2022.
Các bước tiến hành nghiên cứu
Bước 1: Lựa chọn đối tượng thỏa mãn các tiêu chuẩn chọn vào mẫu nghiên cứu và mời đối tượng tham gia nghiên cứu.
Tất cả những thai phụ mang đơn thai có tuổi thai từ 14 đến dưới 32 tuần có chiều dài cổ tử cung < 25 mm (siêu âm qua đường âm đạo) sẽ được tư vấn 2 phương pháp: đặt vòng nâng cổ tử cung và progesterone đặt âm đạo 200 mg/ngày. Nếu thai phụ lựa chọn phương pháp đặt vòng nâng cổ tử cung sẽ được mời tham gia vào nghiên cứu.
Bước 2: Thăm khám và đặt vòng nâng cổ tử cung.
Bệnh nhân được khám mỏ vịt để xác định tình trạng viêm âm đạo – cổ tử cung, ra máu âm đạo. Sau đó, được khám bằng tay để đánh giá độ xoá mở cổ tử cung, xác định chiều dài và độ rộng âm đạo để lựa chọn kích thước vòng nâng phù hợp. Tiến hành đặt vòng nâng có kích cỡ phù hợp.
Bước 3: Phỏng vấn người tham gia nghiên cứu.
Phỏng vấn người tham gia nghiên cứu bằng bộ câu hỏi đã được chuẩn bị sẵn. Người phỏng vấn giải thích những điều bệnh nhân chưa rõ.
Bước 4: Ghi nhận qua các lần khám.
Thai phụ sẽ được hẹn tái khám 2 tuần sau ra viện.
Khi tái khám sản phụ sẽ được hỏi về các triệu chứng: go tử cung; nặng tức hạ vị, cảm giác đau thốn, cấn trong âm đạo; ngứa rát âm hộ, âm đạo; ra khí hư âm đạo bất thường, ra máu âm đạo; vỡ ối; đại, tiểu tiện khó; khám mỏ vịt đánh giá tình trạng cổ tử cung, âm đạo; nếu cần thiết có thể vệ sinh vòng và đặt lại cho sản phụ.
Tiến hành khám thai thường quy tuỳ vào tuần thai cụ thể. Sản phụ sẽ được tháo vòng lúc 37 tuân hoặc khi có các dấu hiệu chuyển dạ.
Bước 5: Đánh giá kết cục thai kỳ.
Những thai phụ đến sinh tại Khoa Phụ sản, Bệnh viện Trường Đại học Y – Dược Huế và Khoa Phụ sản Bệnh viện Trung ương Huế sẽ được đánh giá kết cục thai kỳ thông qua hồ sơ bệnh án.
Ghi nhận: tuần tuổi thai lúc sinh, phương pháp sinh, cân nặng bé, tình trạng bé sau sinh.
Xử lý số liệu
Các số liệu thu thập được sẽ được nhập và xử lý trên phần mềm SPSS 20, Excel 2013.
Kiểm định phân phối chuẩn: Dùng phép kiểm định Kolmogorov – Smirnov vì cỡ mẫu lớn hơn 50. Được coi là có phân phối chuẩn khi mức ý nghĩa (Sig.) > 0,05.
Biến định tính: tần suất (n), tỷ lệ (%), biến định lượng: phân phối chuẩn: trị trung bình ± SD, phân phối không chuẩn: trung vị, giá trị lớn nhất, giá trị nhỏ nhất.
Xác định mối liên quan giữa các yếu tố và sinh non < 37 tuân bằng phân tích hồi quy Logistic.
Đạo đức nghiên cứu
Nghiên cứu đã được Hội đồng chuyên môn thông qua đề cương, được hội đồng Đạo đức trong nghiên cứu Y sinh học chấp thuận về đạo đức và khoa học.
KẾT QUẢ NGHIÊN CỨU
| Bảng 1. Đặc điểm chung của đối tượng nghiên cứu | |||
| Đặc điểm chung | Phân nhóm | Số lượng (n=69) | Tỷ lệ (%) |
| Nhóm tuổi (tuổi) | < 20 | 4 | 5,8 |
| 20 – 35 | 60 | 87,0 | |
| > 35 | 5 | 7,2 | |
| Số lần sinh | Chưa sinh | 44 | 63,8 |
| 1 lần sinh | 13 | 18,8 | |
| > 2 lần sinh | 12 | 17,4 | |
| Tiền sử sinh non | Có | 14 | 20,3 |
| Không | 55 | 79,7 | |
| Lối sống mẹ khi mang thai | Lao động nặng | 8 | 11,6 |
| Stress khi mang thai | 11 | 15,9 | |
| Tiếp xúc thuốc lá | 19 | 27,5 | |
Tuổi mẹ nằm trong khoảng 20 – 35 tuổi là chủ yếu, chiếm 87,0%. Tỷ lệ thai phụ chưa sinh lần nào chiếm tỷ lệ cao nhất 63,8%. Có 14 trường hợp có tiền sử sinh non (20,3%), trong đó, tiền sử sinh non nhiều hơn 1 lần chiếm 8,7%.
Tỷ lệ thai phụ tham gia lao động nặng là 11,6%, tỷ lệ thai phụ stress khi mang thai là 15,9%, có 27,5% thai phụ tiếp xúc với thuốc lá khi mang thai.
Bảng 2. Đặc điểm lâm sàng và cận lâm sàng
| Đặc điểm | Phân nhóm | Số lượng (n=69) | Tỷ lệ (%) |
| Triệu chứng lâm sàng | Nặng tức vùng chậu | 2 | 2,9 |
| Ra máu âm đạo | 2 | 2,9 | |
| Đau bụng hạ vị | 15 | 21,7 | |
| Không triệu chứng | 50 | 72,5 | |
| Tuổi thai khi đặt vòng nâng | < 20 tuần | 14 | 20,3 |
| > 20 tuần | 55 | 79,7 | |
| Chiều dài cổ tử cung trên siêu âm |
<10 | 3 | 4,3 |
| 10 – < 16 | 9 | 13,0 | |
| 16 – < 20 | 19 | 27,5 | |
| 20 – 25 | 38 | 55,1 | |
| Biến đổi lỗ trong cổ tử cung trên siêu âm | Có | 29 | 42,0 |
| Không | 40 | 58,0 | |
| Kích cỡ vòng nâng | Hodge 1 | 59 | 85,5 |
| Hodge 2 | 8 | 11,6 | |
| Hodge 3 | 2 | 2,9 |
Đa phần các thai phụ không có triệu chứng lâm sàng lúc đặt vòng (72,5%). Triệu chứng lâm sàng phổ biến nhất là đau bụng hạ vị, chiếm 21,7%. Tuổi thai trung bình khi đặt vòng nâng là 24,6 ± 5,1 tuần. Đa số thai phụ được đặt vòng nâng cổ tử cung từ 20 tuần thai trở lên (79,7%).
Nhóm các thai phụ có chiều dài cổ tử cung từ 20 – 25 mm chiếm tỷ lệ cao nhất là 55,1%. Chiều dài cổ tử cung < 10 mm và > 25 mm chiếm tỷ lệ thấp nhất (4,3%). Tỷ lệ biến đổi lỗ trong cổ tử cung trên siêu âm là 42%.
Bảng 3. Tác dụng không mong muốn sau đặt vòng
| Tác dụng không mong muốn | Số lượng | Tỷ lệ (%) |
| Tăng tiết dịch âm đạo | 5 | 7,2 |
| Ra máu âm đạo | 0 | 0,0 |
| Vỡ ối | 2 | 2,9 |
| Đau thốn | 1 | 1,4 |
| Tiểu khó | 0 | 0,0 |
| Đại tiện khó | 0 | 0,0 |
| Không có tác dụng phụ | 61 | 88,4 |
Tác dụng không mong muốn thường gặp nhất là tăng tiết dịch âm đạo chiếm 7,2%.
Bảng 4. Kết cục thai kỳ
| Phân nhóm | Số lượng (n=69) | Tỷ lệ (%) |
| Tuổi thai khi sinh | ||
| < 22 tuần | 2 | 2,9 |
| 22 – 27 6/7 tuần | 2 | 2,9 |
| 28 – 31 6/7 tuần | 4 | 5,8 |
| 32 – 33 6/7 tuần | 1 | 1,4 |
| 34 – 36 6/7 tuần | 13 | 18,8 |
| > 37 tuần | 47 | 68,1 |
| ± SD | 36,2 ± 4,3 | |
| Phương pháp sinh | ||
| Sẩy tự nhiên | 2 | 2,9 |
| Sinh đường âm đạo | 39 | 56,5 |
| Mổ lấy thai | 28 | 40,6 |
| Cân nặng thai khi sinh | ||
| < 1000 | 7 | 8,1 |
| 1000 – < 1500 | 3 | 3,5 |
| 1500 – < 2500 | 24 | 27,9 |
| > 2500 | 52 | 60,5 |
| ± SD | 2531,9 ± 825,2 | |
Tuổi thai trung bình khi sinh là 36,2 ± 4,3 tuần, 68,1% thai phụ sinh đủ tháng, có 2 trường hợp (chiếm 2,9%) sẩy thai tự nhiên. Sinh đường âm đạo chiếm tỷ lệ cao nhất 56,5%. Trọng lượng trung bình lúc sinh của trẻ là 2531,9 ± 825,2. Trẻ có cân nặng lúc sinh > 2500 gr chiếm tỷ lệ cao nhất (60,5%).
Bảng 6. Mô hình hồi quy đa biến mối liên quan giữa các yếu tố và sinh non < 37 tuần
| Các yếu tố ảnh hưởng | Thời điểm sinh | aOR (95%CI | p | |
|
< 37 tuần n (%)
|
≥ 37 tuần n (%)
|
|||
| Tuổi thai khi đặt vòng nâng cổ tử cung | ||||
| ≥ 20 tuần | 13 (23,6) | 42 (76,4) | 1 | 0,060 |
| < 20 tuần | 9 (64,3) | 5 (35,7) | 4,86 (0,93 – 25,28) | |
| Mẹ tiếp xúc thuốc lá | ||||
| Có | 11 (57,9) | 8 (42,1) | 9,07 (1,69 – 48,55) | 0,010 |
| Không | 11 (22) | 39 (78) | 1 | |
| Biến đổi lỗ trong cổ tử cung | ||||
| Có | 16 (55,2) | 13 (44,8) | 15,13 (2,95 – 77,61) | 0,010 |
| Không | 6 (15) | 34 (85) | 1 | |
Các yếu tố độc lập có khả năng dự báo mẹ có nguy cơ sinh thai non tháng < 37 tuần bao gồm: thai phụ có tiếp xúc với thuốc lá với aOR = 9,07 (95%CI: 1,69 – 48,55; p = 0,010) so với không có tiếp xúc với thuốc lá; thai phụ có biến đổi lỗ trong cổ tử cung với aOR = 15,13 (95%CI: 2,95 – 77,61; p = 0,001) so với không có biến đổi lỗ trong cổ tử cung.
BÀN LUẬN
Mẹ lao động nặng, làm việc gắng sức, stress/căng thẳng, nghiện rượu, tiếp xúc với thuốc lá và các chất kích thích là những yếu tố nguy cơ của sinh non. Trong nghiên cứu của chúng tôi, tỷ lệ mẹ lao động nặng chiếm 11,6%, stress/căng thẳng khi mang thai chiếm 15,9%, và nổi bật nhất là tình trạng tiếp xúc với thuốc lá (chủ động và/hoặc thụ động) chiếm 27,5%. Tỷ lệ bà mẹ stress trong nhóm sinh non < 37 tuần là 8,6%, tỷ lệ này tương đương với nghiên cứu của tác giả Copper và cộng sự (1996) là 8,3% [4]. Copper và cộng sự đã thực hiện nghiên cứu nhằm xác định mối liên quan giữa tình trạng tâm lý xã hội thấp ở phụ nữ mang thai và sinh non tự phát, thai chậm tăng trưởng trong tử cung hoặc thai nhẹ cân, nghiên cứu đưa ra kết luận rằng tình trạng stress mẹ liên quan có ý nghĩa thống kê với sinh non tự phát, OR: 1,16, p = 0,003 [4].
Đa phần thai phụ không có triệu chứng lâm sàng (72,5%), triệu chứng lâm sàng thường gặp nhất khiến bệnh nhân vào viện là đau bụng hạ vị, chiếm 21,7%. Có thể thấy rằng dựa vào triệu chứng lâm sàng để sàng lọc và dự phòng là chưa đủ vì đa phần bệnh nhân không có triệu chứng lâm sàng, các triệu chứng lâm sàng có thể xuất hiện nhưng với tỷ lệ thấp và không đặc hiệu [5]. Điều này khẳng định vai trò của các phương tiện cận lâm sàng trong việc sàng lọc các thai phụ có nguy cơ cao doạ sinh non- sinh non.
Trong nghiên cứu của chúng tôi, đa số bệnh nhân phù hợp với cỡ vòng Hodge 1 (85,5%), tỷ lệ sử dụng Hodge 3 là thấp nhất, chiếm 2,9%. Theo nghiên cứu thực hiện tại bệnh viện Từ Dũ, tỷ lệ vòng Hodge 1 chiếm đa số (51,1%), Hodge 3 chiếm 2,4% [6]. Như vậy, cỡ vòng Hodge 1 là phù hợp với đa phần kích thước khung chậu của thai phụ trên quần thể nghiên cứu.
Đa số bệnh nhân không có tác dụng phụ sau đặt vòng nâng cổ tử cung (88,4%), tác dụng phụ thường gặp nhất là tăng tiết dịch âm đạo (7,2%). Trong nghiên cứu của chúng tôi có 2 trường hợp được ghi nhận có tác dụng không mong muốn là vỡ ối. Đây là 2 trường hợp ối vỡ tự nhiên và không tìm thấy nguyên nhân gây vỡ ối. Bệnh nhân không có các triệu chứng lâm sàng của chuyển dạ, khám mỏ vịt ghi nhận không có tình trạng viêm đường sinh dục dưới. Tỷ lệ tăng tiết dịch âm đạo của nghiên cứu sử dụng Hodge pessary (Nguyễn Hồng Nhung (2021): 6,3% [6]) thấp hơn nhiều so với những nghiên cứu sử dụng vòng Arabin (Goya (2015): 100,0% [7], Saccone (2017): 86,7% [8], Nguyễn Khánh Linh và cs (2018): 70,3%) [9]). Nguyên nhân sự khác biệt này do cơ chế tác dụng khác nhau của 2 loại vòng. Vòng Arabin ôm trọn cổ tử cung, làm tăng diện tích tiếp xúc giữa vòng nâng và cổ tử cung, gây tăng tiết dịch và ứ đọng dịch âm đạo- cổ tử cung. Vòng Hodge có dạng 2 đường cong khép kín mảnh, chủ yếu làm thay đổi trục cổ tử cung và tái phân bố lực lên cổ tử cung, do đó làm giảm diện tích tiếp xúc và ít gây tiết dịch âm đạo hơn so với vòng Arabin, ngoài ra cơ chế ngày cũng phần nào giải thích tỷ lệ đau thốn ở những trường hợp sử dụng vòng Hodge lại thấp hơn vòng Arabin.
Tỷ lệ thai phụ sinh đủ tháng trong nghiên cứu của chúng tôi là 68,1%. Tuổi thai trung bình khi đặt vòng nâng của nghiên cứu chúng tôi là 36,2 ± 4,3 tuần, tương đương với kết quả của tác giả Nguyễn Hồng Nhung (36 ± 3,7 tuần) [6].
Sau khi phân tích hồi quy đa biến thì chúng tôi ghi nhận 2 yếu tố liên quan đến kết cục thai kỳ sinh non bao gồm: mẹ tiếp xúc với thuốc lá và biến đổi lỗ trong cổ tử cung. Thai phụ có tiếp xúc với thuốc lá với aOR = 9,07 (95%CI: 1,69 – 48,55; p = 0,010) so với không có tiếp xúc với thuốc lá; thai phụ có biến đổi lỗ trong cổ tử cung với aOR = 15,13 (95%CI: 2,95 – 77,61; p = 0,001) so với không có biến đổi lỗ trong cổ tử cung. Nghiên cứu của tác giả Philips năm 2020 thực hiện trên 229.000 sản phụ cũng cho thấy mẹ tiếp xúc với thuốc lá làm tăng nguy cơ sinh non với p < 0,001 [10] .
Hạn chế của nghiên cứu: Thiết kế nghiên cứu mô tả cắt ngang có theo dõi dọc không có nhóm đối chứng nên không thể so sánh hiệu quả giữa các phương pháp.
=> Tham khảo thêm: Nghiên cứu kết quả sàng lọc phân nhóm nguy cơ cao bệnh lý tiền sản giật tại Bệnh viện Phụ sản thành phố Cần Thơ năm 2019 – 2021.
KẾT LUẬN
Nghiên cứu trên 69 thai phụ từ 14 – 32 tuần có chiều dài cổ tử cung < 25 mm, chúng tôi rút ra được một số kết luận sau: tỷ lệ thai kỳ sinh > 37 tuần là 68,1%, không có tác dụng không mong muốn nghiêm trọng xảy ra sau đặt vòng, tăng tiết dịch âm đạo là tác dụng không mong muốn thường gặp nhất chiếm 7,2%. Nghiên cứu chỉ ra rằng, vòng nâng cổ tử cung là phương pháp hiệu quả, ít biến chứng trong dự phòng sinh non ở những thai phụ có chiều dài cổ tử cung ngắn.