Bài viết Bệnh da bóng nước thai kỳ – Pemphygoid gestationis: nhân một trường hợp và hồi cứu y văn tải pdf Tại đây.
Tác giả Huỳnh Minh Nhật (1), Lê Hà Yến Chi (2), Phạm Chí Kông (1), Huỳnh Kim Quang (1) – (1) Bệnh viện Phụ sản – Nhi Đà Nẵng, (2) Bệnh viện C Đà Nẵng.
GIỚI THIỆU
Bệnh lý bóng nước tự miễn (AutoImmune Bullous Diseases- AIBD) là tập hợp một nhóm các rối loạn da – niêm mạc đặc trưng bởi sự xuất hiện các tự kháng thể kháng lại các phân tử liên kết tế bào biểu mô (thượng bì – thượng bì, thượng bì – trung bì). AIBD có thể xảy ra trong thai kỳ nhưng tương đối hiếm. Có hai tình huống lâm sàng riêng biệt: 1) Một bệnh nhân mắc AIBD được chẩn đoán trước khi có thai; 2) Một phụ nữ mang thai không có tiền sử AIBD phát triển thành đợt bùng phát các tổn thương bóng nước. Trong đó, tình huống đầu tiên là hay gặp hơn cả [10].
Pemphigoid thai kỳ (PG), trước đây được gọi là Herpes thai kỳ (Herpes Gestationis – HG), biến thể đặc biệt của bóng nước dạng Pemphigus – một bệnh bóng nước tự miễn chỉ xảy ra trong thời kỳ mang thai, cụ thể là sau quý hai cho đến thời kỳ hậu sản. PG là một bệnh hiếm gặp, tỷ lệ mắc bệnh là 1 trên 20.000 đến 50.000 phụ nữ mang thai [3], [6]. Bệnh còn được báo cáo trong một số trường hợp liên quan đến khối u nguyên bào nuôi (Trophoblastic Tumors), ung thư biểu mô màng đệm (Choriocarcinoma) [10].
Diễn tiến phần lớn tự giới hạn và lành tự nhiên cuối thai kỳ hoặc sau sinh (4 tuần với bóng nước và 60 tuần với mề đay). 75% trường hợp bùng phát sau khi sinh [3]. Bệnh khởi phát sớm kết thúc sớm, nếu muộn hơn có thể kéo dài vài tuần sau chuyển dạ. PG kéo dài sau sinh từ sáu tháng đến một năm cần cân nhắc chẩn đoán sang một bệnh lý bóng nước tự miễn khác. 33 – 95% tái phát trong lần mang thai tiếp theo với khởi phát sớm và nặng hơn nhưng cũng có thể không xuất hiện. Tái phát lúc hành kinh hoặc uống thuốc tránh thai, Aleksandra (2022) ghi nhận hiếm gặp, các tác giả khác lại báo cáo tỷ lệ thay đổi 20 – 50% [1], [2], [3], [7], [9]. Do đó, cân nhắc dùng thuốc tránh thai estrogen ở phụ nữ mắc PG.
Bệnh gây nhiều rủi ro cho thai, tăng tỷ lệ sinh non và nhẹ cân – do suy giảm chức năng bánh nhau. Không có báo cáo nào ghi nhận mối liên quan đến tăng nguy cơ sẩy thai [3]. Có tương quan giữa kết cục thai nhi với độ nặng của bệnh (khởi phát sớm trước quý ba, nhiều bóng nước). Sử dụng Corticoid hệ thống không ảnh hưởng tiên lượng bệnh. Nguy cơ ức chế thượng thận của thai khi mẹ dùng Corticoid liều cao là rất ít. 10% trẻ sơ sinh phát triển tổn thương mề đay, mụn nước nhẹ, tự giới hạn, gọi là Pemphigoid sơ sinh, do kháng thể truyền thụ động qua nhau thai, tiến triển tự lành trong vài ngày tới dưới 6 tuần [1], [4], [9].
Chẩn đoán xác định chủ yếu dựa trên các triệu chứng lâm sàng, sinh thiết da mô bệnh học và miễn dịch huỳnh quang trực tiếp (DIF), đo nồng độ kháng thể BP180 trong huyết thanh bằng xét nghiệm hấp thụ miễn dịch liên kết với enzyme (ELISA) [3].
Trong bài viết này, chúng tôi trình bày trường hợp thai kỳ với PG với mục đích làm nổi bật những khó khăn trong chẩn đoán phân biệt với các bệnh da bóng nước khác, quản lý bệnh và tầm quan trọng theo dõi một thai kỳ có nguy cơ sản khoa cao.
=> Xem thêm: Ung thư nguyên bào nuôi sau đẻ đủ tháng: báo cáo ca bệnh.
BÁO CÁO CA BỆNH
Bệnh nhân nữ, 25 tuổi, mang thai 36 tuần, vào viện vì ngứa, bọng nước, trợt da, vảy tiết vàng tập trung nhiều vùng bụng, lưng, ít ở tay, chân, cổ.
Bệnh khởi phát vào tuần thứ 28 của thai kỳ với các mảng đỏ da, ngứa nhiều, tập trung quanh rốn, thắt lưng, lưng. Khoảng 1 tuần sau xuất hiện thêm các bóng nước căng trên nền da đỏ, không đau nhức, sau vài ngày thì vỡ ra, đóng vảy tiết – khi bong ra để lại các vết thâm. Vùng môi, niêm mạc miệng, mắt không đau rát trầy trợt. Đại tiện tiểu tiện không phát hiện bất thường. Bệnh đi khám thai theo định kỳ tại bác sĩ chuyên khoa sản không phát hiện bất thường ở thai nhi và sản phụ. Kết hợp đi khám da tại bác sĩ chuyên khoa da liễu nhưng các triệu chứng không cải thiện nhiều nên vào viện.
Tiền sử bản thân: PARA 0000. Trước khi khởi phát triệu chứng, bệnh nhân không sốt, ho, đau họng, sử dụng các thuốc điều trị bệnh khác. Chưa ghi nhận các bệnh lý nội khoa như tăng huyết áp, tiểu đường, các bệnh lý ác tính, các bệnh lý gan, thận. Chưa ghi nhận tiền sử dị ứng (thức ăn, thuốc, thời tiết …) và cơ địa dị ứng (hen, viêm mũi dị ứng, viêm da cơ địa.). Tiền sử gia đình: chưa ghi nhận các triệu chứng và bệnh lý tương tự.
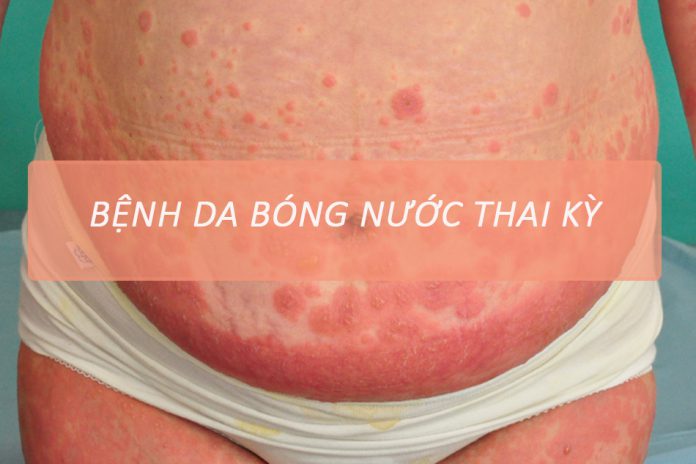
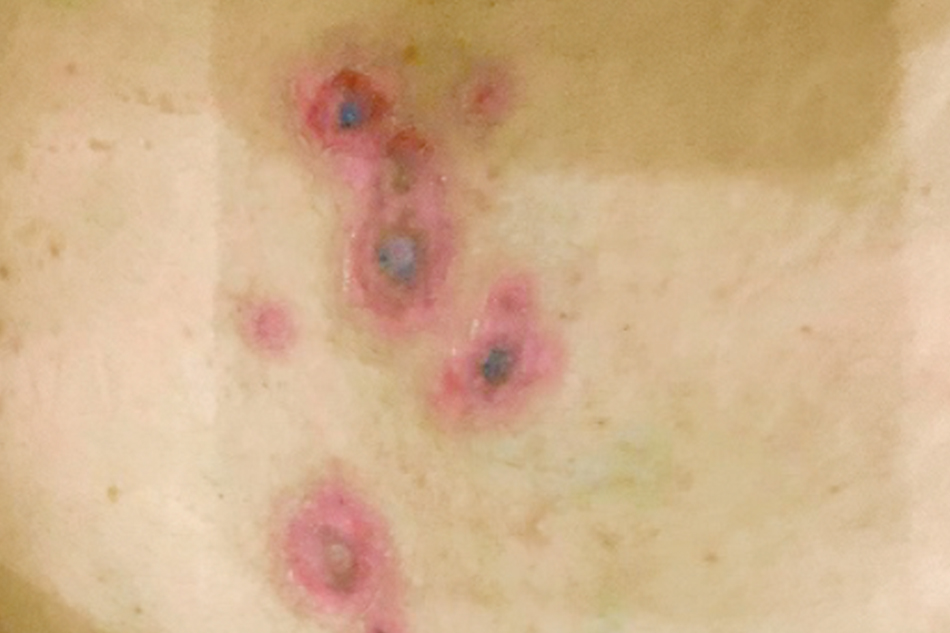
Ghi nhận lúc vào viện: các chỉ số sinh hiệu trong giới hạn bình thường. Thăm khám da ghi nhận sang thương đa dạng, ở nhiều giai đoạn, gồm các sẩn mảng phù dạng mề đay, bề mặt có các bọng nước căng chứa dịch trong, thành dày, khó vỡ; một số bọng nước khác đã vỡ, đóng vảy tiết mỏng màu nâu nhạt; một số vảy tiết đã bong để lại các dát tăng sắc tố. Tổn thương phân bố tập trung ở bụng, lưng dưới, lan lên ngực, cổ, gáy, lưng trên, tay, chân. Lòng bàn tay lòng bàn chân không xuất hiện sang thương. Kết mạc mắt không đỏ, môi, niêm mạc miệng, niêm mạc sinh dục không phát hiện bất thường. Diện tích sang thương chiếm khoảng 10%, dấu Nicolski âm tính (Hình 1,2,3)
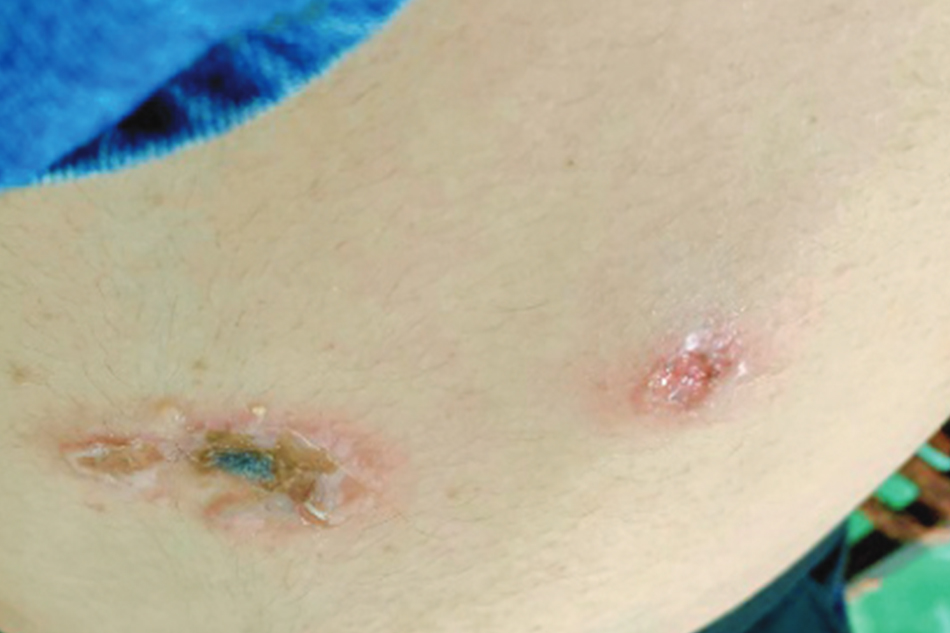
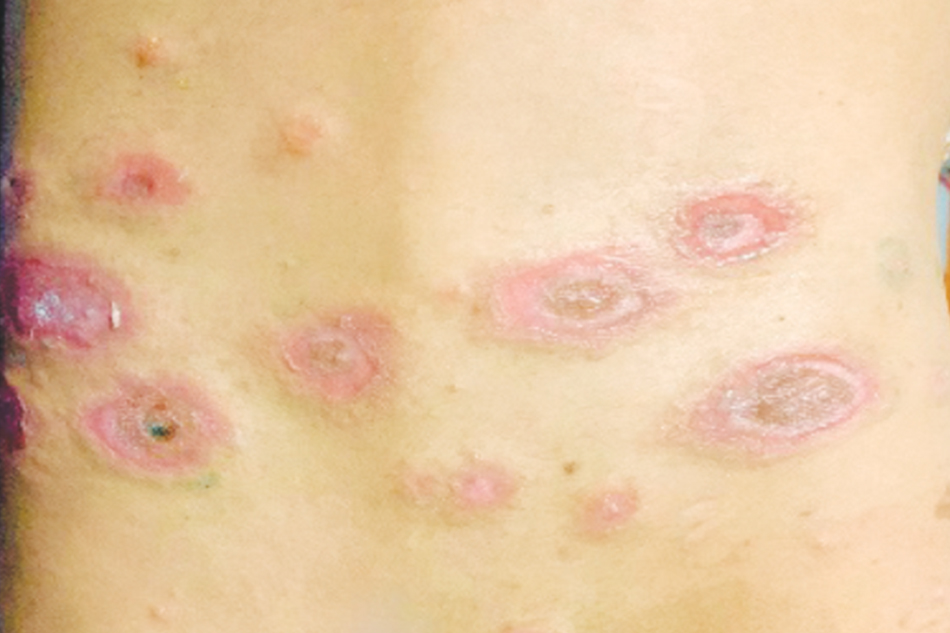
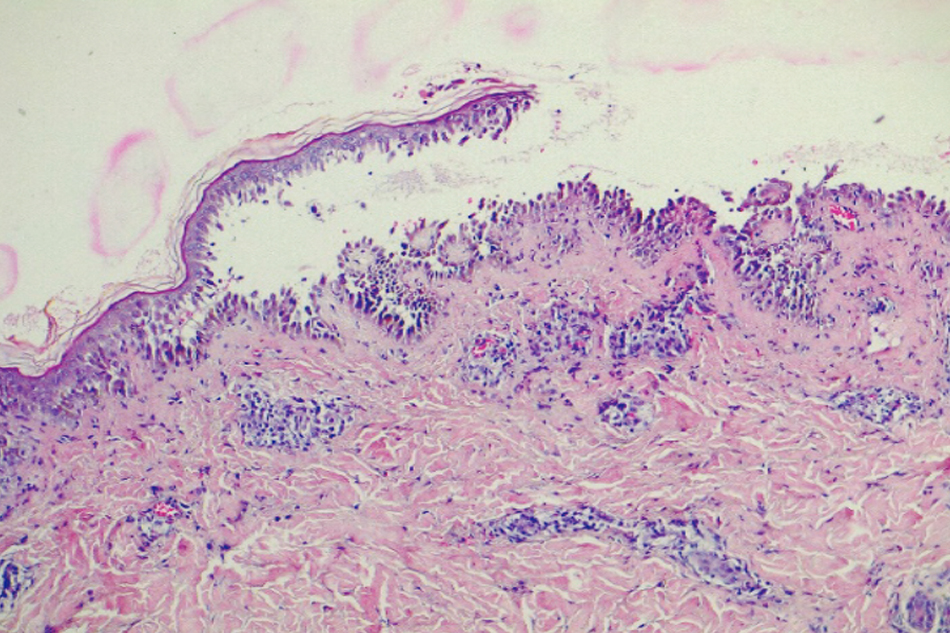
Các chỉ số cận lâm sàng: Xét nghiệm công thức máu, CRP SGOT, SGPT, Ure, Creatinin, 10 thông số nước tiểu không phát hiện bất thường. Siêu âm sản khoa chưa ghi nhận bất thường (thời điểm hiện tại và các siêu âm tiền sản trước đó). Giải phẫu bệnh mẫu bệnh phẩm bóng nước mới hình thành và một phần da lành cho kết quả bóng nước dưới thượng bì, thâm nhiễm bạch cầu eosin và lympho quanh mạch máu, kèm hiện tượng xốp bào, phù nhẹ và hoại tử tế bào đáy (Hình 4). Không thực hiện được Miễn dịch huỳnh quang trực tiếp vì thiếu hóa chất xét nghiệm do dịch COVID-19. Nhưng dựa trên diễn tiến bệnh, thăm khám lâm sàng và các xét nghiệm cận lâm sàng, bệnh nhân được chẩn đoán sơ bộ là bệnh lý bóng nước thai kỳ – Pemphygoid Gestationis (PG).
Tại Khoa Sản bệnh lý, Bệnh viện Phụ sản – Nhi Đà Nẵng, bệnh nhân được theo dõi quá trình mang thai kết hợp hội chẩn cùng bác sĩ da liễu, điều trị với Methylprednisolone đường uống liều 0,75 mg/kg/ngày, kháng sinh Macrolid dự phòng bội nhiễm, vitamin D, Calci, Kẽm gluconate hỗ trợ. Các sang thương da được tắm hàng ngày bằng thuốc tím pha loãng, thoa thuốc màu (xanh methylen) với các bọng nước mới, thoa Steroid (Bethametasone Dipropionate 0,05%) với các sang thương đã đóng vảy, súc miệng và nhỏ mắt bằng dung dịch NaCl 0,9%.
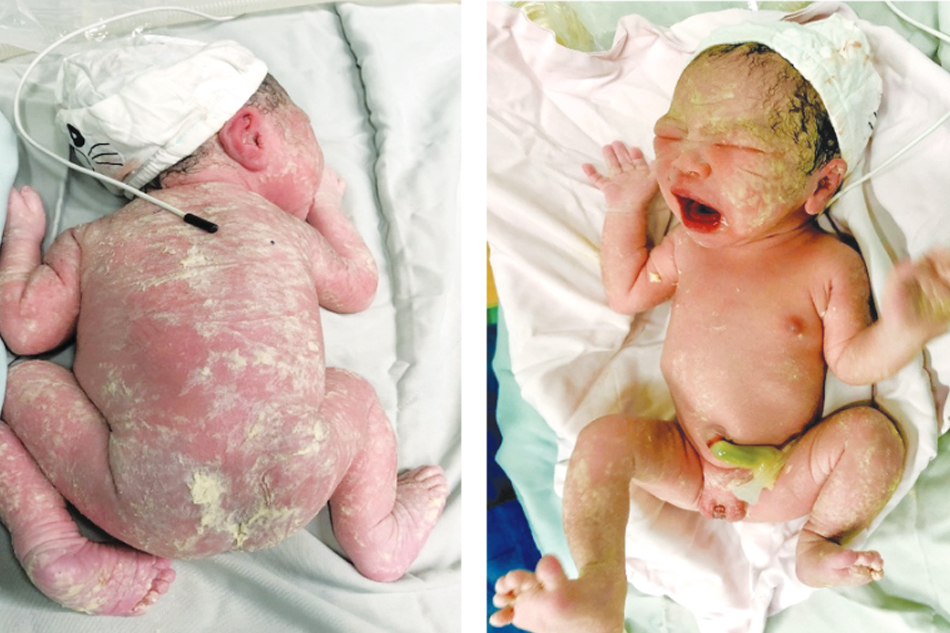
Sau 2 tuần nhập viện, tổng trạng bệnh nhân ổn, thai nhi phát triển trong giới hạn cho phép và chưa phát hiện các bất thường mới trên thai. Tuy nhiên, các bọng nước mới vẫn còn xuất hiện và bệnh nhân bị bội nhiễm nấm Candida niêm mạc miệng gây đau rát, ăn kém. Sau khi hội chẩn cùng các bác sĩ da liễu, bác sĩ sản khoa quyết định mổ chủ động lấy thai lúc 38 tuần, được 01 bé gái cân nặng 3000 gram, APGAR 8 điểm/phút 1 và 9 điểm/ phút 5; không phát hiện các bất thường ở da, niêm mạc của trẻ (Hình 5,6).
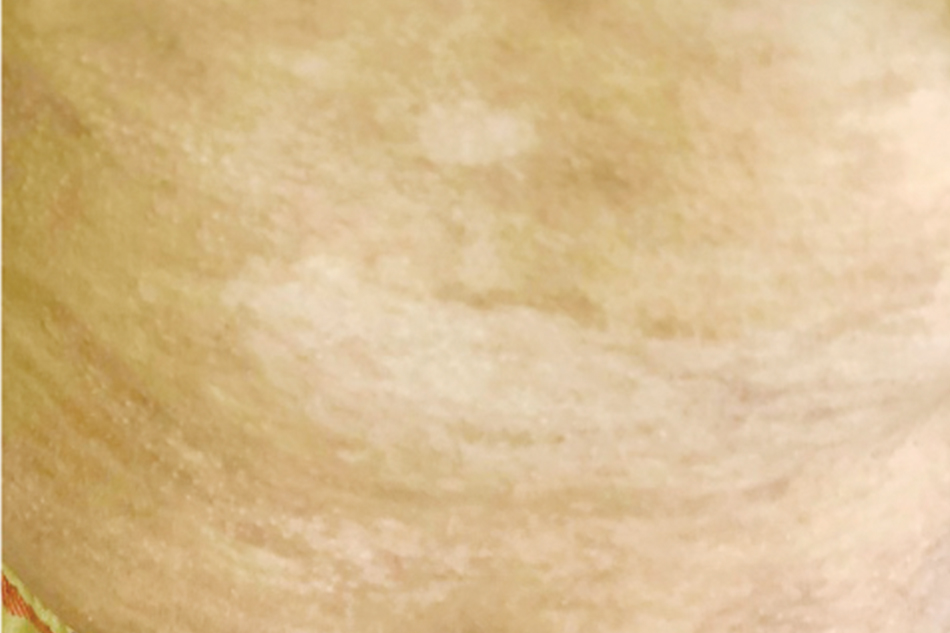
Sau sinh, liều Methylprednisolone vẫn duy trì như cũ 0,75 mg/kg/ngày, chế độ chăm sóc hậu sản theo phác đồ hậu sản mổ lấy thai. Em bé được khuyến cáo nuôi dưỡng bằng sữa công thức để giảm nguy cơ gây trầy trợt da mẹ do động tác mút bú và giảm các tác dụng phụ do thuốc điều trị bệnh của mẹ. Vết mổ lấy thai lành tốt và cắt chỉ sau 10 ngày. Trong 02 tuần tiếp theo mẹ không xuất hiện thêm các bọng nước mới nên được xuất viện và tiếp tục theo dõi điều trị tại bệnh viện chuyên khoa da liễu. Hiện tại, sau sinh 03 tháng, các bóng nước không còn xuất hiện (Hình 7), bệnh đang được duy trì uống Methyprednisone 16 mg x 02 viên, Doxycyclline 100 mg x 01 viên, Vitamin PP 500 mg x 04 viên kết hợp vitamin D, Calci, Kẽm gluconate mỗi ngày. Các dát tăng sắc tố đang được thoa các sản phẩm dưỡng ẩm và làm sáng.
BÀN LUẬN
Dựa trên vị trí phân bố bọng nước, AIBD được phân loại thành hai nhóm chính bao gồm (i) bóng nước trong thượng bì – nhóm Pemphigus, phổ biến nhất gồm Pemphigus thông thường (Pemphigus Vulgaris – PV) và Pemphigus lá (Pemphigus Foliaceus – PF). Các tình trạng khác như IgA Pemphigus, Pemphigus cận u (Paraneoplastic Pemphigus – PP), Pemphigus do thuốc. Có sự sản xuất tự kháng thể chống lại glycoprotein liên kết giữa các tế bào thượng bì. Và (ii) bóng nước dưới thượng bì – nhóm Pemphigoid, cụ thể Bóng nước dạng Pemphigus (Bullous Pemphigoid – BP), Ly thượng bì bóng nước mắc phải (Epidermolysis Bullosa Acquisita – EBA). Ít phổ biến hơn có viêm da dạng herpes (Dermatitis Herpetiformis – DH), Pemphigoid thai kỳ (Pemphygoid Gestationis – PG), Pemphigoid niêm mạc (Mucous Membrane Pemphygoid – MMP), Bệnh da bóng nước IgA dạng dải (Linear IgA Bullous Disease – LABD), Lupus ban đỏ hệ thống bóng nước (Bullous Systemic Lupus Erythematosus – BSLE). Được xác định bởi các tự kháng thể chống lại các kháng nguyên vùng màng đáy (Basal Membrane Zone) [3], [4], [6], [10].
PG và PV là những bệnh lý bóng nước tự miễn hay gặp ở phụ nữ độ tuổi mang thai và cho con bú. Đặc biệt hơn, PG còn được phân loại là một bệnh da đặc hiệu thai kỳ (Specific Dermatosis of Pregnancy). Cả PV và PF đều xảy ra phổ biến ở phụ nữ trẻ và quá trình mang thai còn góp phần làm trầm trọng thêm tình trạng bệnh có sẵn. Các thay đổi trong phản ứng miễn dịch của tế bào Lympho T giúp đỡ (Th2) và nội tiết tố cũng đã được chứng minh là yếu tố khởi phát hoặc làm nặng AIBD trong thai kỳ [6].
Cơ chế bệnh sinh dựa trên sự xuất hiện của các tự kháng thể IgG1 lưu hành tấn công hemidesmosome xuyên màng (BP180; BPAG2; collagen XVII) và NC16A – được gọi là kháng nguyên bọng nước pemphygoid – bản chất là glycoprotein liên kết xuyên màng tham gia cấu tạo vùng màng đáy da (BMZ). BP180 còn có trong nhau thai và màng ối. Do đó, không chỉ tại BMZ, tự kháng thể IgG1 còn liên kết với biểu mô ối và màng đệm. Các nghiên cứu ghi nhận dường như quá trình tự miễn đầu tiên xảy ra ở nhau thai hơn là ở da [3], [4], [6]. BP180 nhau thai được cơ thể mẹ ghi nhận là “lạ”, kích hoạt sản xuất tự kháng thể IgG1 chống nhau thai, sau đó phản ứng chéo với BP180 tại da. Phức hợp tự kháng thể – kháng nguyên đặc hiệu khởi đầu chuỗi phản ứng: kích hoạt bổ thể, lắng đọng phức hợp miễn dịch, hóa hướng động, thoái hóa eosinophil, dẫn đến mất liên kết, gây phân tách giữa lớp thượng bì (trên màng đáy) với lớp trung bì bên dưới và hình thành bọng nước dưới thượng bì [1], [2], [3], [13]. Giả thuyết giải thích cơ chế hình thành bệnh dựa trên sự tồn tại các kháng nguyên bố có ở MHCII trên gai nhau (Chorionic Vilii), kích hoạt phản ứng miễn dịch của mẹ, tạo ra tự kháng thể chống lại màng đáy màng ối (Amniotic Basement Membrane). Giả thuyết còn cho rằng những tự kháng thể này có thể phản ứng chéo với các kháng nguyên khác nhau từ da mẹ, từ đó gây bệnh cho mẹ và thậm chí cả thai nhi. Một số giả thuyết về khuynh hướng di truyền, căn cứ vào nghiên cứu chỉ ra mối liên hệ có thể có giữa PG và kháng nguyên bạch cầu người (Human Leucocyte Antigen – HLA), đặc biệt trên kiểu hình HLA-DR3/HlA-DR4 [3], [4].
Bệnh thường xuất hiện trong quý hai và quý ba của thai kỳ, có thể sớm ở ba tháng đầu hoặc muộn hơn sau sinh. 75% ca có thể bùng phát lúc chuyển dạ, ít gặp hơn sau phá thai [1], [3]. Khởi phát đột ngột, ngứa nhiều thân mình, rất gần hoặc ngay rốn, sang thương đa dạng với sẩn, mảng mề đay, sẩn dạng vòng, mụn nước, bọng nước lớn, căng trên nền hồng ban. Vị trí cổ điển tại rốn và quanh rốn là một đặc điểm giúp chẩn đoán phân biệt với các bệnh lý da đặc hiệu thai kỳ gây ngứa khác. Một số báo cáo lại ghi nhận tay, chân là vị trí thường gặp hơn trên lâm sàng [9], [13]. Giai đoạn muộn tiến triển toàn thân. Hiếm gặp ở lòng bàn tay, bàn chân, niêm mạc [1], [5], [7], [9], [11].
Mô bệnh học có hiện tượng phù bì nhú, bọng nước dưới thượng bì thâm nhiễm eosinophil (đặc trưng cho PG), hoại tử tế bào sừng, thâm nhiễm bạch cầu quanh mạch máu. Miễn dịch huỳnh quang trực tiếp (bờ sang thương) ghi nhận lắng đọng tuyến tính bổ thể C3 (100%) và tự kháng thể IgG (25%) thành dải dọc theo chỗ nối bì – thượng bì. Miễn dịch huỳnh quang gián tiếp xác định IgG1 kháng màng đáy (30 – 100%). ELISA tìm kháng thể kháng BP180 – NC16A và đánh giá mức độ hoạt động bệnh (độ nhạy 86 – 97%, độ đặc hiệu 94 – 98%) [1], [2], [4]. Có thể kèm theo tự kháng thể kháng giáp, nhưg chỉ 10% có rối loạn chức năng tuyến giáp trên lâm sàng [9], [12].
Vì có rất ít trường hợp PG nên vẫn chưa có cách điều trị tiêu chuẩn, quản lý bệnh chủ yếu dựa trên kinh nghiệm của bác sĩ lâm sàng kết hợp với tài liệu hiện có về bọng nước pemphygoid, có sự kết hợp của bác sĩ da liễu, bác sĩ giải phẫu bệnh, bác sĩ sản khoa (Bảng 1) [3], [6]. Mục tiêu điều trị giảm ngứa và ngăn tạo bọng nước mới. Ở những trường hợp nhẹ, sử dụng Steroid thoa cường độ trung bình – mạnh kết hợp dưỡng ẩm, kháng sinh khi có dấu hiệu bội nhiễm. Triệu chứng nặng hơn, Corticosteroid toàn thân liều khởi đầu 0,5 mg/kg/ngày. Cần cân nhắc tăng liều ngắn ngày khi bệnh nặng lên trong chuyển dạ hoặc kém đáp ứng điều trị (1 – 2 mg/kg/ngày). Theo dõi không xuất hiện bọng nước mới ít nhất hai tuần để giảm dần và duy trì liều Corticoid toàn thân thấp nhất có thể kiểm soát bệnh, thời gian dùng thuốc được cá thể hóa. Những ca nghiêm trọng có thể dùng thêm ức chế miễn dịch Rituximab, Immunoglobulin truyền tĩnh mạch đơn độc/kết hợp Cyclosporine. Phụ nữ sau sinh, không cho con bú dùng Azathioprine, Minocycline/Doxycycline với Nicotinamide hoặc Dapsone để điều trị. Báo cáo mới ghi nhận Azathioprine, Minocycline/Doxycycline ngắn ngày, thậm chí Dapsone cũng có thể sử dụng ở bà mẹ cho con bú khi có chế độ theo dõi trẻ sơ sinh phù hợp [1], [9], [13]. Thuốc kháng Histamine đường uống như Chlorpheniramine hoặc Loratadine dùng kết hợp hỗ trợ kiểm soát triệu chứng ngứa [3].
Bảng 1. Chẩn đoán phân biệt các AIBD trong thai kỳ [10]
| BỆNH | DIỄN TIÊN TRONG THAI KỲ | BIẾN CHỨNG | BỆNH BÓNG NƯỚC TRẺ SƠ SINH |
| Pemphigus Vulgaris | Có thể cải thiện trong quý 3 thai kỳ nhưng tái phát sau sinh | > 10%, liên quan đến kiểm soát bệnh kém. Nguy cơ sinh non với nhiều ảnh hưởng nặng nề | Thoáng qua và dễ kiểm soát |
| Pemphigus Foliaceus | Thay đổi | Thấp | Rất hiếm |
| Bullous
Pemphygoid |
Hiếm gặp | Không ghi nhận | Không ghi nhận |
| Linear IgA Dermatosis | Có thể cải thiện trong quý
2 nhưng tái phát sau sinh |
Thấp | Không ghi nhận |
| Epidermolysis Bullosa Acquisita | Rất hiếm | Có thể nặng lên trong thai kỳ | 01 ca được ghi nhận |
| Pemphygoid Gestationis | Xu hướng khởi phát trong quý 2 và quý 3 | Tăng nguy cơ sinh non, thai chậm phát triển chiều cao cân nặng so với tuổi thai | Rất hiếm |
Ở ca bệnh này, chúng tôi không ghi nhận tiền sử mắc bệnh lý bóng nước tự miễn, không ghi nhận tiền sử dị ứng cũng như cơ địa dị ứng, không sử dụng các thuốc có nguy cơ gây Pemphigus do thuốc. Kết hợp với sang thương lâm sàng tương đối đặc trưng như bóng nước trên nền sẩn mảng phù mề đay, ngứa nhiều, khởi phát quanh rốn rồi lan dần thân mình, tay chân. Không có bất thường lòng bàn tay, bàn chân, mặt, các niêm mạc mắt, miệng, sinh dục. Mô bệnh học ghi nhận bóng nước dưới thượng bì. Do đó, dù chưa thực hiện được xét nghiệm Miễn dịch huỳnh quang trực tiếp (do tình hình thiếu hóa chất xét nghiệm trên toàn quốc và dịch bệnh) – tiêu chuẩn vàng chẩn đoán bệnh lý bóng nước tự miễn, chúng tôi vẫn hướng đến chẩn đoán bệnh bóng nước thai kỳ – Pemphygoid Gestationis. Kết hợp cùng thời gian khởi phát, diễn tiến bệnh nhân trong quá trình mang thai và sau sinh, cũng giúp củng cố thêm chẩn đoán bệnh trước đó [3], [4], [6].
Kết cục của trẻ sơ sinh có mối liên quan chặt chẽ với sức khỏe tổng quát cũng như các các bệnh lý tiềm ẩn và đang mắc của mẹ. Điều trị và kiểm soát AIBD khởi phát hoặc nặng lên trong thời gian thai kỳ hoặc cho con bú đòi hỏi có sự liên kết uyển chuyển giữa nhóm chuyên gia gồm sản khoa, da liễu và nhi khoa. Đặc biệt, khi lựa chọn các thuốc ức chế miễn dịch để điều trị các bệnh lý này. Bởi lẽ sự thay đổi các hormone, chuyển hóa, miễn dịch trong thai kỳ dẫn đến kiểm soát bệnh khó khăn hơn. Tương tự như vậy, các lựa chọn điều trị và thời gian chấm dứt thai kỳ sẽ rất khó cân nhắc do liên quan đến các biến chứng có thể xảy ra trong quá trình mang thai như: tiền sản giật, đái tháo đường thai kỳ, thai chậm tăng trưởng trong buồng tử cung và sinh non [3], [6], [10]. Điều trị trong các trường hợp nhẹ chủ yếu là Corticoid hoạt độ trung bình – mạnh thoa tại chỗ. Các ca nặng hơn cần sử dụng Corticoid đường toàn thân liều cao (> 0,5 mg/ kg/ngày) để khống chế triệu chứng hiệu quả, kết hợp theo dõi diễn tiến nhằm giảm liều an toàn và duy trì cho đến khi sạch sang thương. Prednisolone và Cortisone được khuyến cáo sử dụng ở phụ nữ mang thai mắc PG do enzyme 11-beta Hydroxysteroid Dehydrogenase có trong nhau thai sẽ nhanh chóng bất hoạt thuốc, từ đó giảm ảnh hưởng lên thai [8].
Về tiên lượng thai nhi, biến chứng lớn nhất của PG là sinh non và thai chậm tăng trưởng. Điều này xảy ra là một phần do chức năng nhau thai suy giảm bởi lắng đọng phức hợp kháng nguyên – kháng thể. Bóng nước xuất hiện càng sớm trong thai kỳ thì tổn thương nhau thai càng nhiều, gây bất lợi cho thai nhi càng cao. 10% trẻ có thể xuất hiện các mụn nước ngay lúc mới sinh, tuy vậy, các sang thương này thường nhẹ. Nguyên nhân từ các tự kháng thể của mẹ được truyền qua nhau thai vào thai nhi dẫn đến triệu chứng trên lâm sàng. Các bóng nước thường tự khỏi trong vòng 1 – 4 tuần và chỉ một số’ ít trường hợp tổn thương lan rộng cần sử dụng Corticosteroid đường uống để kiểm soát [2], [6]. Trong ca bệnh này, trẻ sơ sinh không phát hiện các bất thường da niêm mạc nào.
Vê phía mẹ, các triệu chứng ngứa và tổn thương da có thể rầm rộ nhưng sẽ sớm mất đi sau sinh. Hiếm khi PG tồn tại nhiều năm và chuyển thành bệnh bóng nước Pemphigoid (BP). Hiện tại sau 03 tháng các tổn thương da đã lành hẳn và không xuất hiện thêm. Điều đáng lưu ý hơn là nguy cơ mắc bệnh Basedow về lâu dài. Đồng thời trong những lần mang thai kế tiếp, PG có thể xuất hiện sớm và có xu hướng nặng hơn. Do đó, cần theo dõi lâu dài và tư vấn thích hợp để phát hiện sớm các bất thường toàn thân cũng như các nguy cơ sức khỏe cho những lần mang thai tiếp theo [1], [4], [6].
KẾT LUẬN
Bệnh da bóng nước tự miễn trong thai kỳ là bệnh lý rất hiếm gặp. Quá trình điều trị cần kết hợp đa chuyên khoa: sản, nhi, da liễu, giải phẫu bệnh. Có khá ít các bài báo cáo về bệnh này trên thế giới nên các nhà sản khoa rất dễ bỏ sót hoặc nhầm lẫn với các bệnh lý da đơn giản khác hay gặp trong thai kỳ. Việc ghi nhận và báo cáo ca là việc cần thiết nhằm ghi nhận tỷ lệ bệnh cũng như kinh nghiệm điều trị, cũng như các biến chứng có thể gặp sau này cho cả thai phụ và trẻ sơ sinh.
=> Tham khảo: Kết quả tầm soát ung thư cổ tử cung các trường hợp ASCUS hoặc LSIL có nhiễm HPV tại Bệnh viện Từ Dũ.