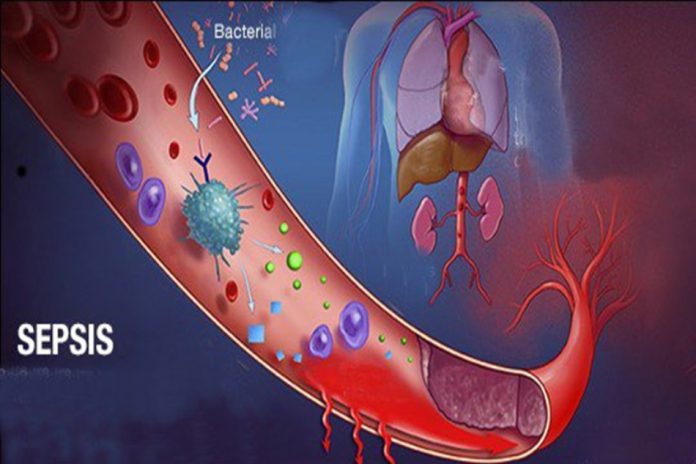
Bài viết Điều trị shock nhiễm khuẩn và rối loạn chức năng cơ quan liên quan đến sepsis ở trẻ em theo Guidelines Surviving Sepsis Campaign International 2020 – Tải file PDF Tại đây.
SÀNG LỌC CHẨN ĐOÁN VÀ ĐIỀU TRỊ SEPSIS
1 – Ở đứa trẻ biểu hiện bệnh lý cấp tính, chúng tôi đề xuất khám toàn trạng để phát hiện sớm sepsis shock và các rối loạn chức năng cơ quan liên quan đến sepsis.
2 – Chúng tôi không thể phát hành một khuyến cáo về sử dụng giá trị lactate máu để phân tầng đứa trẻ nghi ngờ septic shock hoặc rối loạn chức năng cơ quan trong sepsis. Tuy nhiên, trong thực hành lâm sàng của chúng tôi, nếu có thể nhanh chóng do duoc nồng độ lactate, chúng tôi thường do lactate trong máu ở trẻ khi đánh giá septic shock và rối loạn chức năng cơ quan trong sepsis.
3 – Chúng tôi khuyến cáo thực thi phác đồ/guideline trong quản lý đứa trẻ septic shock hoặc rối loạn chức năng cơ quan trong sepsis (BPS).
4 – Chúng tôi khuyến cáo cấy máu trước khi bắt đầu điều trị kháng sinh theo kinh nghiệm trong những tình huống lấy máu không làm chậm trễ chỉ định kháng sinh (BPS).
Ở người lớn, sepsis được định nghĩa là tình trạng rối loạn chức năng cơ quan gây đe dọa tính mạng do rối loạn điều hòa đáp ứng của vật chủ với tình trạng nhiễm trùng. Định nghĩa sepsis ở trẻ em được đề cập bên dưới.
Hội chứng đáp ứng viêm toàn thân (SIRS) – ít nhất 2 trong các tiêu chuẩn sau, một trong các tiêu chuẩn bắt buộc là bất thường thân nhiệt hoặc số lượng bạch cầu:
- Thân nhiệt >38.5oC hoặc <36oC
- Thờ nhanh
- Tim nhanh hoặc tim chậm
- Bất thường số lượng bạch cầu
Nhiễm trùng – nhiễm khuẩn nghi ngờ hoặc đã được xác định do bất kỳ tác nhân nào, hoặc hội chứng lâm sàng nghi ngờ đến nhiễm trùng.
Sepsis – SIRS trong sự hiện diện của nhiễm trùng
Severe Sepsis – Sepsis kèm theo một trong các tiêu chuẩn sau:
- Rối loạn chức năng tìm mạch
- Hội chứng suy hô hấp cấp (ARDS)
- Rối loạn chức năng từ hai cơ quan trở lên
Septic Shock – Sepsis và rối loạn chức năng tim mạch, dược định nghĩa là tình trạng tụt huyết áp hoặc căn thuốc vận mạch, hoặc hai trong các tiêu chuẩn sau:
- Toan chuyển hóa với BE > 5 mMol/L
- Tăng lactate
- Nước tiểu <0.5mI/kg/giờ
- CRT kéo dài >5 giây
- Chênh lệch nhiệt độ trung tâm-ngoại vi >3oC
| Tuổi | Tim nhanh (Tần số tim) | Tim chậm (Tần số tim) | Thở nhanh (Nhịp thở) | Bát thường số lượng bạch cầu | Tụt huyết áp tâm thú(< bách phân vị 5,h) |
| 0-7 days | >180 | <100 | >50 | >34 | <59 |
| 1 wk – 1 mo. | >180 | <100 | >40 | >19.5 or <5 | <79 |
| 1 mo. -1 yr. | >180 | <90 | >34 | >17.5 or <5 | <75 |
| 2-5 yrs. | >140 | – | >22 | >15.5 or <6 | <74 |
| 6-12yrs. | >130 | – | >18 | >13.5 or <4.5 | <83 |
| 13-18yrs. | >110 | – | >14 | >11 or <4.5 | <90 |
Không có bằng chứng về đích cá thông số huyết động, phù hợp theo đích trong giới hạn bình thường theo tuổi với tần số tim và MAP, ScVO->2 > 70%. C1 với dích từ 3.5- 5.5L/min/m2. Đáp ứng bù dịch được đánh giá liên tục; diẽu này được hiểu là tàng thế tích nhát bóp fsv) (310% trong đáp ứng bù dịch.
| Biến số | Công thức | Khoảng bình thường | Đơn vị |
| Cardiac Index (Cl) | Cl = cardiac output/bodysurface area | 3.5-5.5 | Umin/m2 |
| Stroke Index (SI) | SI = Cl/heart rate | 30-60 | mL/m2 |
| Systemic vascular resistance index (SVRI) | SVRI = 80 x (mean arterialpressure – central venous pressure)/CI | 800-1600 | Dyne- s/cm5/m2 |
| Flow Time Corrected (FTc) | FTc = flow time/Vcycle time | 330 – 360 | m/sec |
ĐIỀU TRỊ KHÁNG SINH THEO KINH NGHIỆM
5 – Ở đứa trẻ septic shock, chúng tôi khuyến cáo bắt đầu điều trị kháng sinh theo kinh nghiệm cáng sớm càng tốt, trong 1 giờ đầu (khuyến cáo mạnh, mức chứng cứ rất thấp).
6 – Ở đứa trẻ rối loạn chức năng cơ quan trong sepsis nhưng không có shock, chúng tôi đề xuất bắt đầu điều trị kháng sinh theo kinh nghiệm càng sớm càng tốt sau khi đánh giá, trong vòng 3 giờ đâu (khuyến cáo yếu, mức chứng cứ rất thấp).
7 – Chúng tôi khuyến cáo điều trị kháng sinh phổ rộng theo kinh nghiêm với một hoặc nhiều kháng sinh phú được toàn bộ tác nhân có thể trên bệnh nhân (BPS).
8 – Khi xác định được tác nhân và có kháng sinh đồ. chúng tôi khuyến cáo điều trị kháng sinh phổ hẹp bao phù (BPS).
9 – Nếu không phát hiện được tác nhân, chúng tôi khuyến cáo thu hẹp hoặc ngừng kháng sinh phổ rộng theo kinh nghiệm dựa vào biểu hiện lâm sàng, vị trí nhiễm trùng, các yếu tố nguy cơ trên bệnh nhân, và cải thiện lâm sàng, thảo luận với chuyên gia truyền nhiễm và/hoặc chuyên gia vi sinh (BPS).
| Thuật ngữ | Định nghĩa | Bàn luận |
| Điều trị kháng sinh theo kinh nghiệm | Điều trị kháng sinh ban đầu dựa vào tác nhân nghi ngờ khi chưa xác định được tác nhân gây bệnh. | Điều trị theo kinh nghiệm có thế gồm một thuốc hoặc nhiều thuốc nhưng nên dùng phố rộng. Điều trị kháng sinh theo kinh nghiệm nên dựa vào dịch tễ, yếu tố nguy cơ và từng khu vực. |
| Điều trị đúng đích | Điều trị trúng đích vào tác nhàn đặc hiệu, thường là sau khi xác định được căn nguyên vi sinh. | Điều trị trúng đích có thể bao gồm một thuốc hoặc nhiều thuốc, nhưng phổ không nên rộng hơn cần thiết trong điều trị tác nhân đặc hiệu sau khi xác định được căn nguyên vi sinh. |
| Điều trị kháng sinh phổ rộng | Phác đồ kháng sinh tác động chống lại nhiều nhóm vi khuẩn hoặc căn nguyên khác nhau được xem là những nguyên nhân có thể gây ra biểu hiện lâm sàng. | Kháng sinh phổ rộng có thể bao gồm một thuốc hoặc nhiều thuốc. |
| Điều trị phối hợp kháng sinh (multiple-drug) | Nhiều hơn một thuốc có thể cần thiết (1) mở rộng phổ tác động (eg. vancomycin trong điều trị MRSA): (2) giảm khả năng đề kháng với bất kỳ thuốc đơn độc nào (eg. đối với bệnh nhân nguy cơ cao hoặc nhiễm tác nhân đa kháng; (3) tác động cộng gộp trong điều trị tác nhân nghi ngờ hoặc đà biết. |
Lựa chọn điều trị kháng sinh theo kinh nghiệm ban đầu nén dựa vào bệnh sử (eg, tuổi, vị ở nhiễm trùng, bệnh đồng mắc, tình trạng bệnh đồng mắc, các thiết bị xâm lấn). Bệnh nhân nhập viện gần đây hoặc đang nhập viện điều trị nên được xem xét điều trị theo kinh nghiệm tác nhân đã biết trước đó, cũng như bát kỳ kháng sinh nào sừ dụng gần đây. Xác định kháng sinh phù hợp nhất điều trị đau tay theo khu vực, vị trí nhiễm trùng, tuổi, dịch tễ, và bệnh lý đồng mắc cũng như các yếu tố nguy cơ (eg, ceftriaxone được khuyến cáo trong sepsis mắc phải ngoài cộng đồng theo NICE). Đối với bệnh nhân phức tạp, nhập viện gân đây hoặc đang nhập viện, lựa chọn kháng sinh theo kinh nghiệm cũng nên dựa vào bệnh lý nên, bệnh mạn tính, thiết bị xâm lẫn, tình trạng suy giảm miễn dịch, ổ nhiễm trùng gần đây hoặc đã cấy ra tác nhân gây bệnh trước đó, và kháng sinh đồ dùng gần đây.
Sepsis ở trẻ em thường gặp nhất là do vi khuẩn gram ám hoặc gram dương, mặc dù ti lệ mắc các tác nhân này khác theo theo tuổi, khu vực địa lý, vị trí (cộng đồng hay bệnh viện) khỏi phát sepsis, và các yếu tố khác trên bệnh nhân. Nhiễm nấm xám lãn có thế giới hạn ở nhóm bệnh nhân suy giảm miễn dịch và trẻ đẻ non. Một số bệnh lý cụ thể làm cho bệnh nhân có nguy cơ nhiễm tác nhân không điển hình hoặc kháng thuốc, do đó căn phác đồ điều trị theo kinh nghiệm đặc hiệu, ví dụ, bệnh nhân giảm bạch cầu hạt tăng nguy cơ nhiễm một loạt các tác nhân tiềm ẩn, bao gồm trực khuẩn gram âm kháng thuốc và chúng Candida, trẻ sơ sinh có nguy cơ sepsis do Listeria monocytogenes và HSV lan tỏa. Trẻ có bệnh mạn tính điều trị tại bệnh viện có khuynh hướng sepsis do tác nhân kháng thuốc như MRS A và enterococci kháng vancomycin. Doi với trẻ có nguy cơ nhiễm tác nhân đa kháng, cần điều trị kháng sinh phổ rộng với nhiều hơn một thuốc để mở rộng phó tác động lên các tác nhân tiềm ẩn.
Đối với điều trị kháng sinh phổ rộng theo kinh nghiệm, cần dựa vào bệnh sử, dị ứng, dịch tễ khu vực và ổ nhiễm khuẩn/vị trí nghi ngờ. Tuy nhiên, đề xuất chung được thảo luận như sau. Đối với trẻ tiền sử khỏe mạnh bị sepsis mắc phải trong cộng đồng, cephalosporin the hệ 3 (eg, ceftriaxone) có thể là đủ. Vancomycin nên được thêm vào trong bệnh cảnh nghĩ đến MRSA hoặc phế cầu kháng ceftriaxone, và thêm aminoglycoside hoặc thay bằng carbapenem là phù hợp trong bệnh cảnh nghĩ đến tác nhân gram âm kháng ceftriaxone. Đối với bệnh nhân suy giảm miễn dịch hoặc sepsis mắc phải trong bệnh viện, điều trị kháng sinh theo kinh nghiệm nên bắt đầu với cephalosporin thế hệ 3 hoặc cephalosporin thế hệ cao hơn (eg. cefepime) chống lại được pseudomonas, carbapenem phổ rộng (eg meropenem, imipenem/cilastatin), hoặc kết hợp penicillin phổ rộng vói chất ức chế beta- lactamase (eg, piperacillin/tazobactam). Đối với bệnh nhân nghi ngờ ổ nhiễm trùng từ bụng, điều trị nên bao gồm kháng sinh phổ rộng lên các tác nhân đường tiêu hóa bao gồm vi khuẩn kỵ khí với penicillin phổ rộng/ức chế beta-lactamase hoặc carbapenem, hoặc thêm clindamycin hoặc metronidazole. Đối với bệnh nhân biểu hiện sepsis phức tạp có triệu chứng giống cúm trong khu vực cúm mùa, bắt đầu điều trị kháng virus trong khi chờ đợi xét nghiệm virus đường hô hấp. Bệnh nhân nguy cơ cao nhiễm tác nhân đề kháng vì tiền sử nhiễm trùng trước đó, dịch tễ khu vực, hoặc dùng kháng sinh phổ rộng gàn đây nên theo phác đồ điều trị theo kinh nghiệm cá thể hóa. Trong trường hợp nghi ngờ toxic shock syndrome hoặc viêm cân cơ hoại tử, điều trị theo kinh nghiệm nên bao gồm clindamycin hoặc lincomycin để hạn chế sản sinh độc tố và tăng thanh thải vi khuẩn. Cuối cùng, điều trị sepsis vùng dịch tễ rickettsia hoặc ký sinh trùng (eg, sốt rét), bác sĩ lâm sàng nên xem xét thêm kháng sinh theo kinh nghiệm.
Điều trị trúng đích được hiểu là kháng sinh chống lại tác nhân đặc hiệu sau khi xác định được căn nguyên vi sinh. Điều trị theo kinh nghiệm, điều trị trúng đích có thể một thuốc hoặc nhiều thuốc, nhưng không dùng phổ rộng hơn cần thiết trong điều trị tác nhân đặc hiệu sau khi đả xác định được căn nguyên vi sinh. Nguy cơ dùng kháng sinh phổ rộng không càn thiết và các thuốc kháng sinh khác bao gồm tác dụng phụ và độc tính (như độc tính lên thận hoặc tai do nhóm kháng sinh aminoglycoside), nhiễm ciostridioides difficile (một dạng cùa Clostridium) hoặc tác nhân nấm, táng tỉ lệ kháng trên bệnh nhân và ngoài cộng đồng. Ngoài ra, dùng kháng sinh không cần thiết có thế gây thay đổi hệ vi sinh, tác động chưa được hiểu rõ nhưng liên quan đến kết cục xấu chẳng hạn như viêm ruột hoại tử ở trẻ sơ sinh.
Bời vì hầu hết tác nhân xã sinh cấy sẻ mọc trong 24-36 giờ, nên điều trị kháng sinh theo kinh nghiệm được đánh giá lại không quá 48 giờ đâu. Nếu không phát hiện tác nhân gây bệnh võ nhiễm khuẩn/nấm dường như không phù hợp, bác sĩ lâm sàng nên ngừng điều trị kháng sinh theo kinh nghiệm để lâm giảm việc sử dụng kháng sinh/kháng nấm không cần thiết. Tuy nhiên, nhiều trẻ có chẩn đoán lâm sàng septic shock không phân lập được tác nhân gây bệnh. Bệnh nhân có kết quả cấy âm tính có the là test âm tính giả do điều trị kháng sinh trước đó, không nhiễm khuẩn huyết (eg. viêm phối nhiễm khuẩn), hoặc sepsis liên quan đến nhiễm virus. Do đó, quyết định tiếp tục, thu hẹp hoặc ngừng điều trị kháng sinh dựa vào phán đoán của bác sĩ lâm sàng, dựa vào biếu hiện lâm sàng, vị trí và loại nhiễm khuẩn, các yếu tố nguy cơ, và cải thiện lâm sàng. Bệnh nhân phức tạp nên được thảo luận với chuyên gia truyền nhiễm và/hoặc chuyển gia vi sinh để đảm bảo điều trị thích hợp.
10 – Ở đứa trẻ không bị suy giảm miễn dịch và không có nguy cơ cao nhiễm tác nhân đa kháng, chúng tôi đẽ xuất không sử dụng nhiều thuốc kháng sinh theo kinh nghiệm chống lại cùng một tác nhân vi mục đích tác dụng cộng gộp (khuyến cáo yếu, mức chứng rát tháp).
11 – Ở đứa trẻ suy giâm miễn dịch và/hoặc nguy cơ cao nhiễm tác nhân đa kháng, chúng tôi đề xuất điều trị phối hợp thuốc theo kinh nghiệm (empiric multidrug) khi septic shock hoặc nghi ngờ sepsis hoặc có gây rối loạn chức nâng cơ quan.
Lựa chọn kháng sinh theo kinh nghiệm cần xem xét bệnh lý nên tiền sử nhiễm trùng trước đó và dịch tễ vi khuẩn, tình trạng miễn dịch, và kháng sinh được dùng gần đây, cũng như ti lệ lưu hành các tác nhân tại từng khu vực và độ nhạy. Điều trị theo kinh nghiệm có thể một thuốc hoặc nhiều thuốc, nhưng nên là kháng sinh phổ rộng. Đối với một số bệnh nhân chọn lọc hoặc bận tâm về ổ nhiễm trùng đặc hiệu, có thể cần thêm nhóm glycopeptide (ie, vancomycin) đế đảm bao phủ được MRSA hoặc các thuốc tác động lên gram âm (eg, aminoglycoside được thêm vào beta-lactam hoặc cephalosporin thế hệ hai/ba) khi bận tâm về tình trạng kháng thuốc. Tuy nhiên, việc thêm thường quy aminoglycoside hoặc glycopeptide cho tác động cộng gộp hoặc phổ kép (double-coverage) không có dữ liệu sẵn có ở đáy.
12 – Chúng tôi khuyến cáo dùng liệu kháng sinh tối ưu dựa vào dược động học/dược lực học và đặc tính cùa thuốc.
Có 3 yếu tố xác định hiệu quả kháng sinh: (1) thời gian nồng độ thuốc giữ được trẽn MIC (kháng sinh phụ thuộc thòi gian); (2) Tỉ lệ nồng độ đỉnh và MIC (Cmax/MIC) (kháng sinh phụ thuộc nòng độ); (3) ti lệ AUC 24 giờ/MIC (kháng sinh phụ thuộc nồng độ và phụ thuộc thời gian). Các nhóm kháng sinh chính phụ thuộc thời gian bao gồm beta-lactams (penicillins, cephalosporins, carbapenem, monobactams) và lincosamides (clindamycin và lincomycin).
13 – Ở trẻ septic shock hoặc sepsis gây rối loạn chức năng các cơ quan dược điều trị kháng sinh, chúng tôi khuyến cáo đánh giá hàng ngày (eg, lâm sàng, xét nghiệm) đế hạ bậc kháng sinh.
Đánh giá này nên bao gồm xem lại chỉ định điều trị kháng sinh theo kinh nghiệm sau 48 giờ đầu theo kết quả vi sinh và đáp ứng cải thiện lâm sàng và/hoặc bằng chứng tình trạng nhiễm trùng được giải quyết. Khuyến cáo này áp dụng với những bệnh nhân được điều trị theo kinh nghiệm, trúng đích hoặc điêu trị kết hợp.
14 – Chúng tôi khuyến cáo xác định thời gian điều trị kháng sinh theo vị trí nhiễm trùng, căn nguyên vi sinh, đáp ứng điều trị, và khả năng đạt được kiếm soát ổ nhiễm khuẩn.
KIẾM SOÁT Ổ NHIỄM KHUẨN
15 – Chúng tôi khuyến cáo can thiệp khẩn cấp kiếm soát ổ nhiễm khuẩn càng sớm càng sốt sau khi chẩn đoán nhiễm trùng từ ổ có thể can thiệp được. Xét nghiệm chẩn đoán để xác định vị trí nhiễm trùng và căn nguyên vi sinh nên được thực hiện, và lời khuyên từ các chuyên gia (eg. truyền nhiễm, ngoại khoa), đế đưa ra can thiệp tối ưu cần thiết trong kiểm soát ổ nhiễm khuẩn.
16 – Chúng tôi khuyến cáo loại bỏ các thiết xám lẩn nội mạch đế xác định nguồn ổ nhiễm khuẩn hoặc sepsis shock sau khi đặt đường truyền khác và dựa vào tác nhân, nguy cơ/lọi ích của thủ thuật (khuyến cáo mạnh, mức chứng cứ thấp).
ĐIỀU TRỊ BÙ DỊCH
17 – Hệ thống y tế có khoa điều trị tích cực, chúng tôi khuyên cáo bolus lên đến 40-60 mL/kg (10-20 mL/kg mỗi làn bolus) trong giờ đầu. Đánh giá các markers lâm sàng của cung lượng tim và ngưng nếu có dẩu hiệu và triệu chứng của quá tải dịch, đối với hồi sức ban đầu ở trẻ septic shock hoặc rối loạn chức nàng cơ quan trong sepsis (khuyên cáo yếu, mức chứng cứ thấp).
18 – Hộ thống y tế không có khoa điều trị tích cực và không tụt huyết áp. Chúng tôi không báo cáo bolus dịch trong khi truyền dịch duy trì (khuyến cáo mạnh, mức chứng cứ cao).
19 – Ở hệ thống y tế không có khoa điều trị tích cực và có tình trạng tụt huyết áp, chúng tôi khuyên cáo bolus dịch lên đén 40 mL/kg (10 – 20 mL/kg mỗi lần bolus) trong giờ đầu, và ngưng nếu có có triệu chứng quá tải dịch (khuyến cáo yếu, mức chứng cứ thấp).
Markers lâm sàng của cung lượng tim có thể bao gồm nhịp tim, huyết áp, CRT, tri giác và nước tiểu. Trong tất cả bệnh cảnh, nhu cầu truyền dịch nên được đánh giá lại thường xuyên các thòng sỗ lâm sàng cùa cung lượng tim, do lactate máu, và theo dõi sát. Dấu hiệu quá tải dịch có thể bao gồm triệu chứng phù phổi hoặc gan to mới xuất hiện hoặc tàng kích thước.
Đối với trẻ septic shock không có dấu hiệu quá tải dịch ở các bệnh viện không có điều kiện hoặc không có khoa điều trị tích cực, khuyến cáo chống lại việc bolus dịch, bắt đầu dịch duy trì, trong giờ đầu nếu không tụt huyết áp, và đề xuất bolus lên đến 40 mL/kg (10-20 mL/kg mỗi lần bolus) trong giờ đầu nếu có tụt huyết áp. Khuyến cáo mạnh không bolus dịch nếu không tụt huyết áp dựa vào thứ nghiệm FEAST – bolus dịch nhanh trong giờ đầu hồi sức làm tăng tỉ lệ tử vong so với chỉ truyền dịch duy trì.
20 – Chúng tôi khuyến cáo dùng dịch tình thể, hơn là albumin, trong hồi sức ban đầu ở trẻ septic shock hoặc rối loạn chức nàng cơ quan liên quan đến sepsis (khuyến cáo yếu, mức chứng cứ trung binh).
Mặc dù không có sự khác biệt về kết cục, nhưng khuyến cáo này dựa vào xem xét giá thành và các vấn đề khác trong truyền albumin so với dịch tình thể.
KIỂM SOÁT HUYẾT ĐỘNG HỌC
24 – Chúng tôi không thể đưa ra khuyến cáo về đích huyết áp động mạch trung bình (MAP) ở bách phân vị 5’11 hoặc 50‘h theo tuổi ờ trẻ bị septic shock và rối loạn chức nàng cơ quan trong sepsis. Tuy nhiên, trong thực hành lâm sàng của chúng tôi, đích MAP từ bách phân vị 5<” đến 50″ hoặc trên bách phân vị 50“> theo tuổi.
25 – Chúng tôi không sử dụng các triệu chứng lâm sàng đơn độc để phân loại septic shock ờ trẻ là sốc “nóng” hay “lạnh”. (Khuyến cáo yếu, mức bằng chứng rất thấp).
26 – Chúng tôi đề xuất sử dụng các biến số theo dõi huyết động nếu có thể. Ngoài các thông số lâm sàng tại giường để định hướng hồi sức cho trẻ septic shock hoặc rối loạn chức năng cơ quan trong sepsis (khuyến cáo yếu mức bảng chứng thấp).
Remarks – Các thông số theo dôi huyết động khác có thể bao gồm CO/CI, kháng trở mạch máu hệ thống, hoặc độ bào hòa oxy tĩnh mạch trung tâm (ScvOj).
27 – Chúng tôi đề xuất theo dõi xu hướng lactate máu, ngoài đánh giá lâm sàng, trong định hướng ở trẻ septic shock và rối loạn chức nàng cơ quan trong sepsis (khuyên cáo yếu, mức bang chứng rất thấp).
CÁC THUỐC VẬN MẠCH
28 – Chúng tôi đề xuất sử dụng epinephrine hơn là dopamine ở trẻ septic shock (khuyến cáo yếu, mức bằng chứng thấp).
29 – Chúng tôi đề xuất sử dụng norepinephrine hơn là dopamine ở trẻ septic shock (khuyên cáo yếu, mức bằng chứng rất thấp).
30 – Chúng tôi không thế đưa ra khuyến cáo vè thuốc vận mạch first-line ờ trẻ septic shock. Tuy nhiên, trong thực hành lâm sàng cùa chúng tôi, việc lựa chọn thuốc vận mạch epinephrine hay norepinephrine là first-line tùy thuộc vào bác sĩ lâm sàng, cá thể hóa trên bệnh nhân và từng khu vực.
31 – Chúng tôi không thể đưa ra khuyến cáo về thuốc vận mạch ban đầu qua đường truyền ngoại biên ở trẻ septic shock. Tuy nhiên, trong thực hành lâm sàng của chúng tôi, chúng tôi thường hoặc thỉnh thoảng chỉ định thuốc vận mạch pha loãng qua đường truyền ngoại biên nếu chưa lấy được đường truyền trung tâm.
Remarks – Lý do hợp lý dể bắt đầu truyền thuốc vận mạch sau khi bù dịch hôi sức 40-60 mL/kg mà bệnh nhân vẫn còn bằng chứng bát thường tưới máu, hoặc phát triển tình trạng quá tải dịch hoặc các mối bận tâm khác khi truyền dịch hiện diện. Epinephrine hoặc norepinephrine có thế truyền qua vein ngoại biên (hoặc trong xương) nếu đường truyền trung tâm chưa lấy dược. Dopamine có thế là lựa chọn thay thế, dùng qua đường truyền ngoại biên hoặc trung tâm, nếu không có epinephrine hoặc norepinephrine.
32 – Chúng tôi đề xuất thêm vasopressin hoặc định lượng catecholamine ờ trê septic shock cần catecholamines liều cao (khuyên cáo yếu. mức bang chứng thẫp).
Remarks – Không có đòng thuận về ngưỡng vasopressin tối ưu. Do đó, quyết định điều trị dựa vào bác sĩ lâm sàng.
33 – Chúng tôi không đưa ra khuyến cáo về việc thêm inodilator ở trẻ septic shock và rối loạn chức năng tim. Tuy nhiên, trong thực hành lâm sàng, chúng tôi thinh thoảng dùng inodilator ở trẻ septic shock và có bằng chứng giảm tưới máu dai dẳng và rối loạn chức năng tim mặc dù đà thêm vác thuốc vận mạch khác.
Rationale – Không có RCTs về thuốc inodilators (bao gòm milrinone, dobutamine. hoặc levosimendan) ở trẻ septic shock có giảm tưới mái dai dẳng và rối loạn chức năng tim.
THÔNG KHÍ
34 – Chúng tôi không đưa ra khuyến cáo về việc liệu có đặt nội khí quản ờ trẻ septic shock kháng bù dịch, kháng catecholamine. Tuy nhiên, trong thực hành lâm sàng, chúng tôi thường đặt ống ở trẻ septic shock kháng bù dịch, kháng catecholamine dù không có suy hô hấp.
Đật nội khí quản và thở máy nên được xem xét trẻ septic shock kháng bù dịch và kháng catecholamine, kế cả khi không có suy hô hấp. Thử máy xâm nhập sớm có thế giảm nhu cầu chuyến hóa từ septic shock; tăng áp lực trong lòng ngực đế giảm hậu tải cho thất trái, đặc biệt có ích trên những bệnh nhân cung lượng tim thấp và kháng trở mạch máu hệ thống cao.
Thận trọng dùng thuốc trước khí đặt nội khí quản đế tránh làm tràm trọng tinh trạng tụt huyết áp hoặc gây ngừng tim. Các chiên lược bao gồm pre-oxygenation, dùng các thuốc có lợi cho tình trạng huyết động (eg, ketamine và fentanyl, tránh dùng propofol và gaseous induction). Duy trì truyền các thuốc inotrope, và các thuốc dùng trong ngừng tìm nên chuẩn bị sẵn.
35 – Chúng tôi dè xuất không dùng etomidate khi đặt ống cho trê septic shock hoặc rối loạn chức nâng cơ quan trong sepsis (khuyến cáo yếu, mức bằng chứng tháp).
36 – Chúng tôi đê xuất thừ thở máy không xâm nhập (hơn là thơ máy xâm nhập) ờ trẻ ARDS do sepsis mà không có chi định rõ ràng của đặt nội khí quản và trẻ đang đáp ứng vói hòi sức ban đàu (khuyến cáo yếu, mức bằng chứng rất thấp).
37 – Chúng tôi đè xuất dùng PEEP cao ờ trê ARDS do sepsis (khuyến cáo yếu, mức bằng chứng rất tháp).
38 – Chúng tôi không đẽ xuất hoặc chóng lại việc dò thông số máy (recruitment maneuvers) ờ trẻ ARDS do sepsis và thiếu oxy máu dai dằng.
39 – Chúng tôi đe xuất thừ tư thế nằm sấp ở trê ARDS nặng và sepsis (khuyến cáo yếu, mức bằng chứng thấp).
40 – Chúng tôi khuyên cáo chống lại việc dùng INO (hít khí NO) thường quy ờ trẻ ARDS do sepsis (khuyến cáo mạnh, mức bảng chứng tháp).
41 – Chúng tôi đề xuất sử dụng INO là điều trị “cứu mạng” ờ trẻ ARDS do sepsis và thiếu oxy máu dai dẳng sau khi đà tối ưu hóa chiến lược hỗ trợ oxy khác (khuyến cáo yếu, mức bằng chứng trung binh).
42 – Chúng tôi không đưa ra khuyến cáo việc dùng HFO ờ trỏ ARDS do sepsis. Tuy nhiên, trong thực hành lâm sàng, không ưu tiên dùng hoặc không dùng HFO trên những bệnh nhân ARDS nặng và thiếu oxy máu dai dằng.
43 – Chúng tôi đe xuất sử dụng các thuốc khóa thụ thế than kinh cơ ờ trẻ ARDS nặng và sepsis (khuyên cáo yếu, mức bằng chứng rất thấp).
CORTICOSTEROIDS
44 – Chúng tôi đé xuất chống lại việc dùng hydrocortisone TM trong điêu trị trẻ septic shock néu bù dịch và điều trị vận mạch có thể khôi phục trạng thái ổn định huyết động (khuyển cáo yếu, mức bằng chứng thấp).
45 – Chúng tôi đề xuất dùng hydrocortisone TM hoặc không dùng hydrocortisone nếu bù đũ dịch và điều trị vận mạch không thể ổn định trạng thái huyết động (khuyến cáo yếu, mức bằng chứng tháp).
Neu nghi ngờ suy thượng thận trong bệnh cảnh septic shock (eg. hạ đường huyết không rò nguyên nhân, hạ natri máu, và/hoặc tăng kali máu, bệnh lý thượng thận/tuyến yên trước đó, hoặc điêu trị steroid gần đây), nên đo nồng độ Cortisol trong máu và dùng hydrocortisone TM với liều 2-4 mg/kg mỗi 6 giờ ở trẻ hoặc 100 mg/m2 hàng ngày chia 3-4 liều ở trẻ sơ sinh, điều chinh theo đáp ứng ở trẻ.
Corticosteroids có thể là điều trị hỗ trợ trong septic shock kháng catecholamine dù không có suy thượng thận, mặc dù các bàng chứng hiện tại không hỗ trợ hoặc bát bỏ vai trò này. Liều đề xuất trong bệnh cảnh này là 1 mg/kg hydrocortisone TM mỗi 6 giờ ở trẻ em và 2.5 mg/kg TM mỗi 6 giờ ở trẻ sơ sinh.
NỘI TIẾT VÀ CHUYỂN HÓA
46 – Chúng tôi khuyến cáo không dùng insulin đế duy trì đường huyết theo đích từ 140 mg/dL (7.8 mmol/L) trớ xuống (khuyến cáo mạnh, mức bằng chứng trung bình).
47 – Chúng tôi không đưa ra khuyến cáo khoảng đường máu theo đích ờ trẻ septic shock hoặc rối loạn chức năng cơ quan trong sepsis. Tuy nhiên, trong thực hành lâm sàng, đồng thuận đích đường huyết dưới mức 180 mg/dL (10 mmol/L) nhưng không có đòng thuận ve giới hạn dưới.
Glucose levels lý tưởng giữ trong giới hạn bình thường: GIR từ 4-6 mg/kg/phút ờ trẻ nhỏ và 6-8 mg/kg/phút ở trẻ sơ sinh. Hạ đường huyết nên được điêu trị, và truyền insulin TM có thể được xem xét khi tăng đường huyết dai dẳng > 10 mmol/L.
48 – Chúng tôi không đưa ra khuyến cáo về ngưỡng canxi bình thường trong máu ở trẻ septic shock hoặc rối loạn chức năng cơ quan trong sepsis. Tuy nhiên, trong thực hành, chúng tôi thường giữ đích canxi bình thường ờ trẻ septic shock càn dùng vân mạch.
49 – Chúng tôi đề xuất chống lại việc dùng levothyroxine thường quy ở trẻ septic shock và rói loạn chức năng cơ quan trong sepsis vói tình trạng sick euthyroid State (khuyên cáo yếu, mức bằng chứng thấp).
50 – Chúng tôi đề xuất điều trị hạ sót ở trẻ septic shock hoặc rối loạn chức năng cơ quan trong sepsis (khuyên cáo yếu, mức chứng cứ trung bình).
CHẾ PHẨM MÁU
65 – Chúng tôi đề xuất chống lại việc truyền khối hòng cầu (RBCs) nếu nông độ Hb từ 7g/dL trờ lên ờ trỏ huyẽt động ổn định vói septic shock hoặc rối loạn chức nàng cơ quan trong sepsis (khuyên cáo yếu, mức bảng chứng thấp).
Remarks: Theo TAXI 2018, “ổn định huyết động” được hiếu là MAP cao hơn 2SD dưới mức bình thường theo tuổi và không tảng vận mạch trong ít nhất 2 giờ.
66 – Chúng tỏi không khuyến cáo ngưởng truyền hemoglobin ở trẻ bệnh nặng với septic shock không ổn định.
67 – Chúng tôi đề xuất chống lại việc truyền tiếu càu dự phòng chi dựa vào mức tiếu càu ở trẻ không chảy máu với septic shock hoặc rối loạn chức nàng cơ quan trong sepsis và giảm tiểu càu (khuyên cáo yếu, mức bằng chứng rất thấp).
68 – Chúng tôi đề xuất chống lại việc truyền plasma dự phòng ờ trẻ không chây máu vói septic shock hoặc rối loạn chức nâng cơ quan trong sepsis và rói loạn đông máu (khuyến cáo yếu, mức bằng chứng rất thấp).
Remarks: Truyền plasma dự phỏng được hiếu là bất thường xét nghiệm đông máu nhưng không có chảy máu.
Đối vói bệnh nhân có huyết động ốn định vói tình trạng septic shock. Hb a70g/l là chấp nhận được. Truyền Hb ngưởng 90 g/1 ờ trô septic shock có lactate cao và/hoặc ScvO2 thấp.
Truyền tiểu cău ngưởng 20xl09/L được đê xuất khi không có chảy máu. trong bệnh cảnh sepsis. Tuy nhiên, nếu đứa ơè càn làm thú thuật (bao gôm đặt đường truyền tĩnh mạch trung tâm) hoặc phẫu thuật, đích tiểu cầu >50xl09/L, và nếu ECMO đang được xem xét, thì đích tiếu càu >100×109/1 là phù hợp.
Fresh frozen plasma (FFP) nhìn chung không được khuyến cáo ờ trỏ septic shock và bát thường đông máu, trừ khi có chảy máu hoạt động. Tuy nhiên, nếu nghi ngờ D1C, có thể cần FFP và Cryo hoạt động.
IVIG
75 – Chúng tôi đề xuất chống lại việc dùng IVIG ở trẻ septic shock hoặc rói loạn chức nâng cơ quan trong sepsis (khuyến cáo yếu, mức bằng chứng thấp).
DỰ PHÒNG
76 – Chúng tôi đề xuất chống lại việc dùng các thuốc dự phòng loét trên trỏ bệnh nặng với septic shock hoặc rói loạn chức nâng cơ quan trong sepsis, trừ khi bệnh nhân có nguy cơ cao (khuyên cáo yếu, mức bảng chứng rất thấp).
77 – Chúng tôi đề xuất chống lại việc dự phòng DVT thường quy (cơ học hoặc thuốc) ở trẻ bệnh nặng với septic shock hoặc rõi loạn chức năng cơ quan trong sepsis (khuyến cáo yếu, mức bằng chứng thấp).