Bài viết Tổn thương thận cấp: Biểu hiện lâm sàng và điều trị tải pdf Tại đây.
Bản dịch của BS. Thanh Sơn.
Giới thiệu
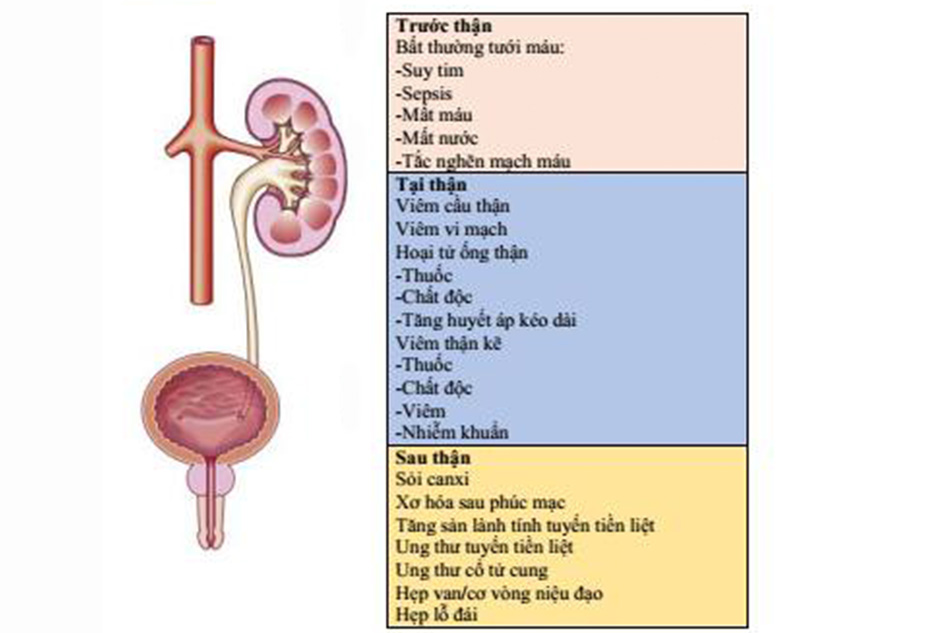
Tổn thương thận cấp (Acute kidney injury) là sự mất chức năng thận đột ngột và thường có hồi phục xuất hiện trong thời gian từ vài ngày tới vài tuần. Có nhiều nguyên nhân gây bệnh (Hình 1) và AK1 thường là do nhiều yếu tố gây nên.
Biểu hiện lâm sàng
Việc phát hiện và can thiệp sớm là quan trọng đối với AKI; tất cả trưởng hợp nhập viện cấp cứu nên được kiểm tra chức năng thận và nên tầm soát nguy cơ xuất hiện AKI. Bao gồm xác định đái tháo đường đồng mắc, bệnh mạch máu và gan, những bệnh làm tăng nguy cơ và ghi lại các thuốc (ức chế men chuyển, NSAIDs) có thể gây rối loạn chức năng thận. Nếu thấy tăng creatinin huyết thanh, thiết lập chẩn đoán (lí tưởng nhất là sử dụng các thông số chức năng thận trước đó) đây là cấp, đợt cấp suy thận mạn hoặc một dấu hiệu của bệnh thận mạn (chronic kidney disease. CKD). Các biểu hiện lâm sàng và các đánh giá để phân biệt nguyên nhân của AKI được thể hiện ở Bảng 1.
AKI trước thận: Bệnh nhân bị AKI trước thận thường hạ huyết áp và mạch nhanh, có dấu hiệu của giảm thể tích máu bao gồm hạ huyết áp tư thế (giảm >20/10 mmHg khi đứng lên từ tư thế ngồi). Bệnh nhân bị sepsis có thể có giãn mạch ngoại vi nhưng co mạch các mạch máu được lấp đầy có liên quan của cây động mạch và mạch thận, dẫn tới AKI kèm hoại tử ống thận cấp. Dù có thể thấy nguyên nhân giảm tưới máu thận nhưng có thể xảy ra mất máu ẩn sau chấn thương (gãy xương chậu) hoặc trong tử cung sản phụ. Ngoài ra, một lượng lớn thể tích trong lòng mạch có thể mất sau chấn thương, bỏng, bệnh viêm da liễu hoặc sepsis. Cuối cùng, AKI trước thận có thể xảy ra mà không có hạ huyết áp khi dùng NSAIDs hoặc ức chế men chuyển.
AKI sau thận và tại thận: Các yếu tố có thể phân biệt nguyên nhân của AKI sau thận và tại thận được tổng hợp ở Hình. 1. Bệnh nhân nên được khám làm sàng và làm siêu âm tìm bàng quang lớn và thận ứ nước.
| Bảng 1 Phân loại AKI theo bệnh sử, thăm khám và đánh giá | |||
| Loại AKI | Bệnh sử | Thăm khám | Đánh giá |
| Trước thận | Giảm thị tích
Thuốc Bệnh gan Suy tim |
Giảm huyết áp (hạ huyết áp tư thế), mạch nhanh, sụt cân. da khô. tăng độ phản hồi da, không thấy tĩnh mạch cổ nổi | Na niệu <20mmol/l
Tăng tỷ lệ Ure/Creatinine Phân tích nước tiểu thấy vết |
| Tai thận | |||
| Hoại tử ống thận cấp | AKI trước thận kéo dài
Sepsis Đọc tố: thuốc Khác (tiêu cơ vân, rắn cắn, nấm độc) |
Dấu hiệu sinh tồn
Đánh giá dịch Chi (Hội chứng chèn ép khoang) |
Na niệu >40 mmol/L
Trụ niệu màu nâu bùn Creatine kinase |
| Cầu thận | Ban, sụt cân, đau khớp
Triệu chứng tại ngực Tiêm chích ma túy |
Tăng huyết áp
Phù Ban xuất huyết Viêm khớp, viêm màng bồ đào |
Protein niệu, đái máu, trụ hồng cầu, hồng cầu biến dạng, ANCA, kháng thể GBM, C3, C4, viêm gan, HIV, sinh thiết thận |
| Kẽ ống thận | Viêm thận kẽ: do thuốc, sarcoidosis
Tắc nghẽn ống thận: Đa u tủy, bệnh thận do tinh thể (thuốc, oxalate, urate) |
Sốt, ban | Bạch cầu axit niệu
Bạch cầu niệu Tăng bạch cầu axit màu Trụ bạch cầu, protein niệu tối thiểu Urate huyết thanh Oxalate nước tiểu |
| Mạch máu | Đau hông, chấn thương
Chống đông Mới phẫu thuật mạch máu Hội chứng thận hư (huyết khối tĩnh mạch thận) Xơ hóa hệ thống |
Huyết áp
Nội soi đáy mắt Vân tím Xơ cứng bì |
Đái máu
C3,C4 Siêu âm doppler thận Chụp CT mạch máu Đánh giá tan máu, tiểu cầu, lactate và mất nước |
| Sau thận | Tiền sử ung thư thận
Bệnh bàng quang thần kinh Ung thư biểu mô cổ tử cung Xơ hóa sau phúc mạc Các triệu chứng của đường ra bàng quang |
Thăm khám trực tràng (tuyến tiền liệt và hậu môn)
Bàng quang căng Khối ở chậu |
Phân tích nước tiểu bình thường hoặc có đái máu
Siêu âm thận (thận ứ nước) Chụp xạ hình thận nếu siêu âm không đủ kết luận |
Điều trị
Các điều trị chính trong AK1 được tổng hợp trong Bảng 2.
| Bảng 2. Điều trị AKI |
Đánh giá tình trạng dịch để xác định việc sử dụng dịch:
Dùng Canxi để ổn định màng cơ tim và glucose + insulin để điều chỉnh tăng kali máu nếu K>6.5 mmol/L cho tới khi lọc máu hoặc sự phục hồi chức năng thận cho phép đào thái kali tốt. Cân nhắc dùng natri bicarbonate (100 nmol) để điều trị toan nếu H+ > 100 nmol/L (pH >7.0). Dừng bất kỳ thuốc nào gây độc cho thận và giảm liều các thuốc khác theo chức năng thận. Cung cấp dinh dưỡng hợp lý. Cân nhắc dùng PPIs giảm nguy cơ chảy máu đường tiêu hóa trên. Tầm soát nhiễm khuẩn và điều trị nếu có. Nếu tắc nghẽn, dẫn lưu đường dẫn niệu dưới và trên nếu cần thiết. |
Tình trạng huyết động: Nếu có giảm thể tích, nên điều chỉnh lại bằng truyền dịch hoặc máu đường tĩnh mạch; nên tránh truyền quá nhiều do có thể gây phù phổi cấp. Các dịch tinh thể, như Plasma- Lyte, Hartmann’s hoặc Ringer’s lactate, có thể được ưu tiên hơn so với dịch đẳng trương (NaCl 0.9%) để tránh toan hóa tăng chloric máu. Những bệnh nhân nguy kịch có thể cần thuốc tăng co để hồi phục huyết áp, nhưng các thử nghiệm không ủng hộ việc sử dụng dopamine liều thấp.
Rối loạn chuyển hóa: Tàng kali máu từ 6.5 mmol/L nên được điều trị ngay lập tửc để đề phòng loạn nhịp. Hồi phục thể tích máu thường sẽ điều trị được sự toan máu, nhưng toan máu nặng có thể được điều trị bằng natri bicarbonate nếu tình trạng thể tích cho phép. Giảm natri máu do pha loãng có thể xảy ra nếu bệnh nhân uống quá nhiều kèm thiểu niệu hoặc được truyền tĩnh mạch dextrose. Thường gặp hạ canxi máu nhưng hiếm khi cần điều trị. Phosphate huyết thanh thường tăng.
Các biến chứng tuần hoàn hô hấp: Phù phổi có thể do truyền quá nhiều dịch so với lượng nước tiểu ra và do tăng tính thẩm mạch máu phổi. Nếu lượng nước tiểu ra không thể được phục hồi nhanh chóng, thì có thể cần lọc máu để loại bỏ lượng lớn dịch. Cũng có thể cần bổ trợ hô hấp tạm thời.
Dinh dưỡng: Có thể cần dùng đường miệng hoặc đường ruột nếu bệnh nhân tăng dị hóa. Thức ăn nên chứa đủ năng lượng và các loại protein phù hợp, dù cần tránh bổ sung nhiều protein.
Nhiễm khuẩn: Bệnh nhân bị AKI có nguy cơ nhiễm khuẩn tái phát và tích cực chẩn đoán và điều trị là điều tiên quyết
Thuốc: Cần dừng các thuốc được biết gây tổn thương thận và bất kỳ thuốc không cần thiết. Các thuốc có hoạt tính có mạch (NSAIDs và ức chế men chuyển) nên được dừng bởi chúng có thể gây kéo dài AKI. Thuốc ức chế thụ thể H2 hoặc PPI nên được dùng để dự phòng chảy máu đường tiêu hóa. Nếu cần thiết cần điều chỉnh liều các điều trị còn lại.
Tắc nghẽn đường niệu: Giảm thiểu tắc nghẽn trong AKI sau thận có thể bao gồm đặt catheter với hẹp đường ra bàng quang hoặc đặt stent niệu quản hoặc mở thận qua da với tắc nghẽn niệu quán.
Điều trị thay thế thận: Nếu ure máu và tăng kali máu không đáp ứng so với các giá trị đo trước đó thì có thể cần một đợt điều trị thay thế thận, có hai lựa chọn chính với AKI đó là lọc máu hoặc siêu lọc thể tích lớn. Cả hai đều mang lại các nguy cơ bao gồm bẩt ổn huyết động hoặc nhiễm khuẩn catheter cho nên cần đánh giá cẩn thận các trường hợp riêng biệt. Thẩm phân phúc mạc có thể được sử dụng nếu không thể lọc máu.
Phục hồi sau AKI
Lượng nước tiểu tăng dần và sự cải thiện ổn định về sinh hóa theo sinh hóa đi kèm với sự phục hồi. Một số bệnh nhân ban đầu bị ATN hoặc tắc nghẽn đường niệu mãn tính đã hồi phục, xuất huyết giai đoạn đái nhiều. Nên bù dịch hợp lý để bù lại lượng nước tiểu. Sau một vài ngày, thể tích nước tiểu giảm về bình thường do cơ chế nồng độ phục hồi. Trong giai đoạn đái nhiều, có thể cần bổ sung muối, chloride, kali và phosphate để bù lại lượng mất đi tăng qua nước tiểu.