Bài viết Nguyên tắc xử trí và quản lý dịch truyền trong sốc nhiễm trùng: đã đến lúc xem xét bốn chữ D và bốn giai đoạn trị liệu bằng dịch truyền được dịch bởi Bác sĩ Đặng Thanh Tuấn từ bài viết gốc Principles of fluid management and stewardship in septic shock: it is time to consider the four D’s and the four phases of fluid therapy
Tóm tắt
Ở những bệnh nhân bị sốc nhiễm trùng, việc truyền dịch trong quá trình hồi sức huyết động ban đầu vẫn là một thách thức lớn trong điều trị. Chúng tôi phải đối mặt với nhiều câu hỏi mở về loại, liều lượng và thời gian dùng dịch truyền tĩnh mạch. Chỉ có bốn chỉ định chính cho việc truyền dịch tĩnh mạch: ngoài hồi sức, dịch truyền tĩnh mạch còn có nhiều công dụng khác bao gồm duy trì và thay thế toàn bộ nước và chất điện giải, làm chất mang thuốc và dinh dưỡng ngoài đường tiêu hóa. Trong đánh giá thay đổi mô hình này, chúng tôi thảo luận về các chiến lược quản lý dịch truyền khác nhau bao gồm xử trí dịch truyền theo mục tiêu đầy đủ sớm, xử trí dịch truyền bảo tồn muộn và lấy dịch truyền theo mục tiêu muộn. Ngoài ra, chúng tôi mở rộng khái niệm về liệu pháp điều trị bằng dịch truyền theo bốn chữ D, cụ thể là thuốc, liều lượng, thời gian và xuống thang. Trong quá trình điều trị bệnh nhân bị sốc nhiễm trùng, nên xem xét bốn giai đoạn điều trị bằng dịch truyền để đưa ra câu trả lời cho bốn câu hỏi cơ bản. Bốn giai đoạn này là giai đoạn hồi sức, giai đoạn tối ưu hóa, giai đoạn ổn định và giai đoạn dẫn lưu. Bốn câu hỏi là khi nào nên bắt đầu truyền dịch tĩnh mạch?, Khi nào nên ngừng truyền dịch tĩnh mạch?, Khi nào bắt đầu “lấy dịch hồi sức” hoặc lấy dịch truyền hồi sức chủ động? và cuối cùng là khi nào nên ngưng lấy dịch hồi sức ? Giống như cách chúng ta quản lý kháng sinh ở những bệnh nhân nguy kịch, đã đến lúc phải quản lý dịch truyền.
Bối cảnh
Ở những bệnh nhân bị sốc nhiễm trùng, ổn định huyết động bằng cách sử dụng dịch truyền tĩnh mạch vẫn là một thách thức lớn trong điều trị vì vẫn còn nhiều câu hỏi liên quan đến loại, liều lượng và thời gian dùng dịch truyền. Ở những bệnh nhân này, dịch truyền đóng một vai trò quan trọng ngoài việc ổn định và hồi sức huyết động. Truyền dịch tĩnh mạch như bất kỳ loại thuốc nào khác mà chúng tôi cung cấp cho bệnh nhân: chúng tôi nên tính đến các chỉ định và chống chỉ định cho các loại dịch truyền khác nhau [2-8]. Chúng ta chỉ nên kê đơn dịch truyền khi chúng được chỉ định rõ ràng và nên cân bằng nguy cơ không dùng đủ với các rủi ro ngày càng rõ ràng của quá tải dịch truyền.
Trong bài đánh giá này, chúng tôi sẽ mở rộng khái niệm về liệu pháp điều trị dịch truyền theo “bốn chữ D” (thuốc, thời gian, liều lượng và xuống thang – drug, duration, dosing and de- escalation). Chúng tôi cũng sẽ tập trung vào khái niệm gần đây xác định bốn giai đoạn khác nhau trong quá trình sốc nhiễm trùng (hồi sức, tối ưu hóa, ổn định và dẫn lưu – resuscitation, optimization, stabilization and evacuation). Mỗi giai đoạn đòi hỏi một thái độ trị liệu khác nhau liên quan đến quản lý dịch truyền. Hai khái niệm này kết hợp với các ý tưởng được đề xuất khác có thể thúc đẩy quản trị dịch truyền hợp lý hơn nhằm tránh cả quá ít và quá nhiều. Tương tự như cách chúng ta xử lý việc sử dụng kháng sinh trong tình trạng nguy kịch, giờ là lúc để quản lý dịch truyền.
Nguy cơ quá tải dịch truyền
Điều trị một bệnh nhân bị sốc nhiễm trùng chắc chắn sẽ dẫn đến tình trạng quá tải muối và nước.
Đầu tiên và quan trọng nhất, đây là kết quả của quá trình hồi sức dịch truyền ban đầu với mục đích phục hồi thể tích nội mạch, tăng cung lượng tim, tăng cường cung cấp oxy và cải thiện oxy hóa mô. Quá tải muối và nước cũng có thể là kết quả của việc sử dụng một lượng lớn dịch truyền như dung môi pha thuốc, dinh dưỡng nhân tạo và dịch truyền duy trì. Rò rỉ mao mạch vốn có do nhiễm trùng huyết thúc đẩy sự thoát mạch một lượng lớn dịch truyền, gây ra tình trạng giảm thể tích máu trung tâm tương đối, thường đòi hỏi phải truyền thêm dịch, mặc dù phù mô kẽ. Rò rỉ mao mạch đại diện cho sự kém thích nghi, thường là mất dịch truyền và chất điện giải không mong muốn và quá mức có hoặc không có protein vào kẽ tạo ra phù toàn thân (anasarca) và phù nội tạng gây ra rối loạn chức năng nội tạng và cuối cùng là suy [9]. Quá tải dịch truyền nên tránh trong bối cảnh này.
| Tình trạng quá tải dịch truyền |
| Như thường được mô tả trong dân số trẻ em, tỷ lệ tích lũy dịch truyền được tính bằng cách chia cân bằng dịch truyền tích lũy tính bằng lít cho trọng lượng cơ thể của bệnh nhân và nhân với 100%. Quá tải dịch truyền ở bất kỳ giai đoạn nào được xác định bằng giá trị giới hạn 10% tích lũy dịch truyền, vì điều này có liên quan đến kết quả tồi tệ hơn [14, 76, 88]. |
Các nghiên cứu chứng minh mối liên quan giữa tình trạng quá tải dịch truyền, được minh họa bằng sự gia tăng cân bằng dịch truyền tích lũy (cumulative fuid balance), với kết quả bệnh nhân nặng hơn [1] ở bệnh nhân bị bệnh nghiêm trọng với sốc nhiễm trùng [10, 11] và/hoặc hội chứng suy hô hấp cấp [12]. Quản lý dịch truyền có khả năng gây ra một vòng luẩn quẩn, trong đó phù nề kẽ gây ra rối loạn chức năng cơ quan góp phần tích tụ dịch truyền (Hình 1). Phù ngoại biên và tổng quát không chỉ là vấn đề thẩm mỹ, như một số người tin rằng [13], mà còn gây hại cho toàn bộ bệnh nhân vì nó có thể gây phù và rối loạn chức năng cơ quan [1, 14]. Hình 2 chi tiết tất cả các hậu quả có hại tiềm ẩn của tình trạng quá tải dịch truyền trên các hệ thống cơ quan khác nhau, với các ảnh hưởng xấu đến tỷ lệ mắc bệnh và tử vong của bệnh nhân. Như vậy, liệu pháp dịch truyền có thể được coi là con dao hai lưỡi [1, 15].
Bốn chữ D điều trị bằng dịch truyền
Khi chỉ định dịch truyền ở bệnh nhân bị sốc nhiễm trùng, chúng ta phải tính đến thành phần của chúng và các đặc tính dược động học và dược động học của chúng. Trong thực tế, chúng ta nên xem xét liệu pháp điều trị bằng dịch truyền của bốn chữ D: thuốc, liều lượng, thời gian và xuống thang (Bảng 1) [5]. Nhiều bác sĩ lâm sàng đã sử dụng bốn D này để kê đơn thuốc kháng sinh (Bảng 1).
Thuốc (Drug)
Chúng ta nên xem xét các hợp chất khác nhau: tinh thể so với dung dịch keo, tổng hợp so với có nguồn gốc từ máu, cân bằng so với không cân bằng, tiêm tĩnh mạch so với uống. Tính thẩm thấu, độ trương lực, pH, thành phần chất điện giải (clorua, natri, kali, v.v.) và mức độ của các hợp chất hoạt động chuyển hóa khác (lactate, acetate, malate, v.v.) đều quan trọng như nhau. Các yếu tố lâm sàng (tình trạng cơ bản, suy thận hoặc gan, rò rỉ mao mạch, cân bằng toan kiềm, nồng độ albumin, cân bằng dịch truyền, v.v.) đều phải được tính đến khi chọn loại và lượng dịch cho một bệnh nhân nhất định tại thời gian nhất định. Hơn nữa, loại dịch truyền là khác nhau tùy thuộc vào lý do tại sao chúng được dùng. Chỉ có bốn chỉ định cho xử trí dịch truyền, đó là hồi sức, duy trì, thay thế và dinh dưỡng, hoặc kết hợp.
Truyền dịch hồi sức (Resuscitation fluids)
Truyền dịch hồi sức được đưa ra để điều chỉnh thâm hụt thể tích nội mạch trong trường hợp giảm thể tích máu tuyệt đối hoặc tương đối. Về lý thuyết, sự lựa chọn giữa dung dịch keo và tinh thể dựa vào phương trình Starling đã sửa đổi và mô hình glycocalyx của trao đổi dịch truyền xuyên mạch (transvascular fluid exchange) [17]. Khi áp lực mao mạch (hoặc chênh lệch áp lực tĩnh mạch) thấp, như trong giảm thể tích máu hoặc nhiễm trùng huyết và đặc biệt là sốc nhiễm trùng, hoặc trong khi hạ huyết áp (sau khi dẫn mê và gây mê), albumin hoặc dung dịch thay thế huyết tương không có lợi thế hơn so với truyền tĩnh mạch dung dịch tinh thể, bởi vì chúng vẫn còn thể tích nội mạch đầy đủ.
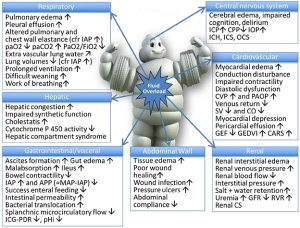
”Adapted from Malbrain et al. with permission [1, 2]. APP: abdominal perfusion pressure, IAP: intra-abdominal pressure, IAH: intra- abdominal hypertension, ACS: abdominal compartment syndrome, CARS: cardio-abdominal-renal syndrome, CO: cardiac output, CPP: cerebral perfusion pressure, CS: compartment syndrome, CVP: central venous pressure, GEDVI: global enddiastolic volume index, GEF: global ejection fraction, GFR; glomerular filtration rate, ICG-PDR: indocyaninegreen plasma disappearance rate, ICH: intracranial hypertension, ICP: intracranial pressure, ICS: intracranial compartment syndrome, IOP: intra-ocular pressure, MAP: mean arterial pressure, OCS: ocular compartment syndrome, PAOP: pulmonary artery occlusion pressure, pHi: gastric tonometry, RVR: renal vascular resistance, SV: stroke volume”
| Bảng 1: Sự tương đồng giữa bốn liệu pháp D kháng sinh và điều trị bằng dịch truyền. Adapted from Malbrain et al. with permission [5] | |||
| Mô tả | Từ ngữ | Kháng sinh | Dịch truyền |
| Drug Thuốc | Trị liệu không phù hợp | Suy cơ quan nhiều hơn, thời gian nằm ICU, nằm bệnh viện dài hơn, thời gian MV lâu hơn | Nhiễm toan chuyển hóa do tăng natri máu, tăng AKI, RRT nhiều hơn, tăng tỷ lệ tử vong |
| Liệu pháp phù hợp | Yếu tố chính trong lựa chọn AB theo kinh nghiệm là xem xét các yếu tố nguy cơ của bệnh nhân (ví dụ: AB đã sử dụng trước, thời gian MV, corticosteroid, nhập viện gần đây, cư trú tại nhà dưỡng lão) | Yếu tố chính trong điều trị dịch truyền theo kinh nghiệm là xem xét các yếu tố nguy cơ của bệnh nhân (ví dụ: cân bằng dịch truyền, quá tải dịch truyền, rò rỉ mao mạch, thận và chức năng cơ quan khác). Không sử dụng glucose làm dịch truyền hồi sức | |
| Liệu pháp kết hợp | Lợi ích có thể có: ví dụ: phổ rộng hơn, đồng vận, tránh kháng thuốc khẩn cấp, ít độc tính | Lợi ích có thể có: ví dụ: dịch truyền cụ thể cho các chỉ định khác nhau (thay thế so với duy trì so với hồi sức), ít độc tính hơn | |
| Phân loại | Phổ rộng hoặc đặc hiệu, beta-lactam hoặc glycopeptide, các hợp chất bổ sung như tazobactam. Sự lựa chọn có tác động thực sự đến hiệu quả và độc tính | Hypo- hoặc hypertonic, nồng độ clorua và natri cao hoặc thấp, đệm lactate hoặc bicarbonate, có chứa glucose hay không. Điều này sẽ tác động trực tiếp đến trạng thái cân bằng bazơ axit, hydrat hóa tế bào và điều hòa chất điện giải | |
| Thời điểm | Tỷ lệ sống sót giảm với độ trễ 7% mỗi giờ. Cần quy định và tổ chức thực hiện | Trong sốc kháng trị, thời gian trì hoãn càng dài thì giảm tưới máu vi tuần hoàn càng xấu hơn | |
| Dosing Liều | Dược động học | Phụ thuộc vào thể tích phân bố, độ thanh thải (chức năng thận và gan), nồng độ albumin, thâm nhập vào mô | Phụ thuộc vào loại dịch truyền: glucose 10%, tinh thể 25%, so với dung dịch keo 100% IV sau 1 giờ, thể tích phân bố, áp lực thẩm thấu, trương lực, chức năng thận |
| Dược lực học | Phản ánh bởi nồng độ ức chế tối thiểu. Phản ánh bởi các đặc điểm của “kill”, thời gian (T> MIC) so với nồng độ (Cmax / MIC) phụ thuộc | Phụ thuộc vào loại dịch truyền và vị trí mong muốn: IV (hồi sức), IS so với IC (mất nước tế bào) | |
| Độc tính | Một số AB gây độc cho thận, tư vấn về điều chỉnh liều cần thiết. | Một số dịch truyền (HES) gây độc cho thận. | |
| Duration Thời gian | Thời lượng thích hợp | Không có bằng chứng mạnh mẽ nhưng xu hướng dùng trong thời gian ngắn hơn. Không sử dụng AB để điều trị sốt, CRP tăng hoặc thâm nhiễm trên X ngực mà sử dụng AB để điều trị nhiễm trùng | Không có bằng chứng mạnh mẽ nhưng xu hướng về thời gian ngắn hơn. Không sử dụng dịch truyền để điều trị CVP, MAP hoặc UO thấp, nhưng sử dụng dịch truyền để điều trị sốc |
| Điều trị để đáp ứng | Ngừng AB khi các dấu hiệu và triệu chứng của nhiễm trùng đang hoạt động đã giải quyết xong. Vai trò tương lai cho dấu ấn sinh học (PCT) | Dịch truyền có thể được dừng lại khi sốc được giải quyết (lactate bình thường). Vai trò tương lai của dấu ấn sinh học (NGAL, cystatin C, citrullin, L-FABP) | |
| De – escalation Xuống thang | Giám sát | Lấy máu để cấy máu trước và có can đảm để thay đổi một đội chiến thắng | Sau khi ổn định với xử trí dịch đầy đủ sớm (EAFM) (PPV bình thường, CO bình thường, Lactate bình thường) ngừng hồi sức liên tục và chuyển sang LCFM và LGFR (= ngưng hồi sức) |
AB antibiotic, AKI acute kidney injury, Cmax maximal peak concentration, CO cardiac output, CRP C reactive protein, CVP central venous pressure, EAFM early adequate fluid management, EGDT early goal-directed therapy, IC intracellular, ICU intensive care unit, IS interstitial, IV intravascular, LCFM late conservative fluid management, L-FABP L-type fatty acid binding protein, LGFR late goal-directed fluid removal, LOS length of stay, MAP mean arterial pressure, MIC mean inhibitory concentration, MV mechanical ventilation, NGAL neutrophil gelatinase-associated lipocalin, PCT procalcitonin, PPV pulse pressure variation, RRT renal replacement therapy, UO urine output.
Tuy nhiên, lớp glycocalyx là một cấu trúc mỏng manh và bị phá vỡ do viêm hệ thống do chấn thương do phẫu thuật hoặc nhiễm trùng huyết, mà còn do truyền dịch nhanh (đặc biệt là dung dịch nước muối sinh lý). Trong những trường hợp này, lưu lượng dịch xuyên mạch (rò rỉ albumin và nguy cơ phù nề mô) tăng lên, cũng như nguy cơ tiến triển đến tình trạng hội chứng tăng tính thấm toàn phần (GIPS, Global increased permeability syndrome ) [17].
| Hội chứng tăng tính thấm toàn phần |
| Một số bệnh nhân sẽ không chuyển sang giai đoạn “dòng chảy” (“flow”) một cách tự nhiên và sẽ vẫn ở trong tình trạng dai dẳng của trạng hội chứng tăng tính thấm toàn phần và tích tụ dịch truyền liên tục [9]. Do đó, trạng hội chứng tăng tính thấm toàn phần có thể được định nghĩa là quá tải dịch truyền kết hợp với suy cơ quan mới khởi phát. Điều này được gọi là Lần tấn công thứ ba của shock (“the third hit of shock”) [41]. |
Do nguy cơ tiềm ẩn, hydroxyethyl starch bị chống chỉ định trong trường hợp sốc nhiễm trùng, bỏng, bệnh nhân bị chấn thương thận cấp hoặc mãn tính hoặc trong trường hợp thiểu niệu không đáp ứng với dịch truyền (trong vòng 6 giờ) [18]. Trong các trường hợp khác (giai đoạn hậu phẫu, chấn thương và sốc xuất huyết), starch vẫn có thể được sử dụng làm dịch truyền hồi sức, mặc dù điều này vẫn còn gây tranh cãi. Gần đây, Nhóm Coordination Group for Mutual Recogni- tion and Decentralised Procedures-Human (CMDh) đã chứng thực European Medicine’s Agency PRAC (Ủy ban đánh giá rủi ro dược động học) đình chỉ việc ủy quyền tiếp thị các dung dịch hydroxyethyl starch vào Liên minh châu Âu. Việc đình chỉ này là do các dung dịch hydroxyethyl starch đã tiếp tục được sử dụng ở những bệnh nhân bị bệnh nặng và bệnh nhân nhiễm trùng huyết, mặc dù đã giới thiệu vào năm 2013 về những hạn chế sử dụng ở những bệnh nhân này để giảm nguy cơ tổn thương thận và tử vong (http://www.ema.europa.eu).
| Giai đoạn sốc |
| Sốc nhiễm khuẩn bắt đầu bằng một “ebb phase”, trong đó đề cập đến một giai đoạn mà bệnh nhân biểu hiện sốc tăng động lực với giảm sức cản mạch máu toàn thân do giãn mạch, tăng tính thấm mao mạch, và giảm thể tích máu tuyệt đối hoặc tương đối nghiêm trọng. Hướng dẫn Surviving Sepsis Campaign bắt buộc phải truyền dịch IV với liều 30 ml/kg trong 3 giờ đầu, như một quy trình cứu sống có thể trong giai đoạn này, mặc dù không có thử nghiệm ngẫu nhiên có kiểm soát để hỗ trợ tuyên bố này [18]. Giai đoạn “flow” đề cập đến giai đoạn sau khi ổn định ban đầu, trong đó bệnh nhân sẽ huy động dịch truyền dư thừa một cách tự nhiên. Một ví dụ kinh điển là khi một bệnh nhân bước vào giai đoạn đa niệu hồi phục sau chấn thương thận cấp tính. Trong giai đoạn sau sốc này, tốc độ trao đổi chất được tăng lên, hệ thống miễn dịch bẩm sinh được kích hoạt và phản ứng giai đoạn cấp tính ở gan được gây ra. Trạng thái trao đổi chất tăng cường này được đặc trưng bởi sự gia tăng tiêu thụ oxy và chi tiêu năng lượng [95]. |
Là hợp lý để sử dụng albumin như một dịch truyền hồi sức ở những bệnh nhân bị giảm albumone máu [18, 19]. Glucose không bao giờ nên được sử dụng trong dịch truyền hồi sức. Đáng ngạc nhiên, nước muối sinh lý, không chứa kali, sẽ dẫn đến sự gia tăng nồng độ kali cao hơn ở những bệnh nhân bị suy thận so với dung dịch cân bằng (Latated Ringer) chứa 5 mmol/L kali, do nhiễm toan chuyển hóa đồng thời do giảm chênh lệch ion mạnh (SID) [20, 21].
Dung dịch nước muối (bất) bình thường là một dịch truyền hồi sức không nên dùng với số lượng lớn vì nó có nguy cơ nhiễm toan chuyển hóa tăng clorua máu tăng natri máu, tổn thương thận cấp tính và tử vong. Việc sử dụng các dung dịch cân bằng có thể tránh được các biến chứng này. Bằng chứng gần đây cho thấy mối liên quan giữa tải clorua/tăng clorua máu do dịch truyền và kết quả tồi tệ hơn, có thể là do tác động đến chức năng thận [22, 23]. Trong một nghiên cứu lâm sàng gần đây trên người tình nguyện, việc giảm tải clorua do điều trị có liên quan đến việc giảm tỷ lệ tổn thương thận cấp tính [24]. Tuy nhiên, thử nghiệm SALT không tìm thấy sự khác biệt đáng kể giữa cả hai loại dịch truyền [25]. Tương tự, thử nghiệm SPLIT gần đây cũng không chứng minh được sự khác biệt đáng kể giữa nước muối và dung dịch cân bằng (Plasma-Lyte) ở bệnh nhân bị bệnh nặng [26], mặc dù nghiên cứu này đã chịu nhiều chỉ trích [21]. Gần đây, khi theo dõi thử nghiệm SALT, với cùng các tác giả đã công bố kết quả nghiên cứu SMART [25, 27]. Trong thử nghiệm ngẫu nhiên theo cụm, đa nhóm, các tác giả đã tập hợp 15.802 người lớn nhận dung dịch nước muối (natri clorid 0,9%) hoặc dung dịch tinh thể cân bằng (dung dịch Latated Ringer hoặc Plasma-Lyte A) và họ đã chứng minh rằng việc sử dụng các tinh thể cân bằng đã cho kết quả tỷ lệ tử vong thấp hơn do bất kỳ nguyên nhân nào, liệu pháp thay thế thận mới hoặc rối loạn chức năng thận kéo dài hơn so với việc sử dụng dung dịch nước muối [27]. Trong một nghiên cứu, những người lớn không mắc bệnh được điều trị bằng dung dịch tiêm tĩnh mạch trong khoa cấp cứu có số ngày nằm viện tương tự giữa điều trị bằng dung dịch tinh thể cân bằng và dung dịch nước muối [28]. Tuy nhiên, tương tự như thử nghiệm SMART, sử dụng các tinh thể cân bằng dẫn đến tử vong hỗn hợp ít hơn, liệu pháp thay thế thận mới hoặc rối loạn chức năng thận kéo dài ít hơn.
Thời gian bán hủy nhạy cảm theo bệnh cảnh (context-sensitive half-time) của các dung dịch tinh thể và dung dịch keo có thể thay đổi và thay đổi theo thời gian tùy thuộc vào tình trạng bệnh nhân (Hình 3).
b Mô phỏng động học theo thể tích. Sự tăng thể tích huyết tương (tính bằng ml) lần lượt là 100, 300 và 1000 mL, sau 60 phút sau khi truyền tĩnh mạch 1 L glucose 5% trên 20 phút ở một bệnh nhân trưởng thành (đường liền nét), so với 1 L dung dịch tinh thể (đường đứt nét), so với 1 L của dung dịch keo (đường chấm chấm) (xem văn bản để giải thích).
c Mô phỏng động học theo thể tích. Sự tăng thể tích huyết tương (tính bằng ml) sau khi truyền tĩnh mạch 500 ml hydroxyethyl starch 130/0,4 (Volulyte, đường liền nét) so với 1 L Ringer acetate (đường đứt nét) khi dùng ở bệnh nhân người lớn (cân nặng trung bình 80 kg) 30 phút (đỏ) so với 60 phút (đen), so với 180 phút (xanh dương). Khi được bơm nhanh hoặc là truyền, động lực tăng thể tích tương tự giữa tinh thể và dung dịch keo, đặc biệt là trong trường hợp sốc, sau khi gây mê và gây mê và trong khi phẫu thuật (xem văn bản để giải thích).
Trên thực tế, dung dịch tinh thể hoặc dung dịch keo được truyền vào, chúng sẽ gây ra hiệu ứng giãn nở thể tích và sự phân bố và/hoặc loại bỏ tương tự như nhau và bài tiết của chúng sẽ bị chậm lại trong trường hợp sốc, hạ huyết áp, an thần hoặc gây mê toàn thân [29, 30]. Điều này có thể giải thích tại sao các dung dịch tinh thể có tác dụng ngắn hạn tốt hơn đối với thể tích huyết tương so với hiểu biết trước đây. Hiệu quả của chúng (tức là sự giãn nở thể tích huyết tương chia cho thể tích truyền) là 50-80% nếu truyền dịch liên tục và thậm chí tăng lên 100% khi áp suất động mạch giảm. Sự thải trừ rất chậm trong khi phẫu thuật và chỉ chiếm 10% trong số đó được ghi nhận ở những người tình nguyện tỉnh táo. Thời gian đổ đầy mao mạch làm giảm thêm nhu cầu về truyền dung dịch tinh thể khi chảy máu xảy ra. Bốn yếu tố này (phân bố – thanh thải – tiêm truyền – đổ đầy mao mạch) giới hạn nhu cầu về thể tích lớn dung dịch tinh thể trong quá trình phẫu thuật [30].
Dịch truyền duy trì (Maintenance fluids)
Các dịch truyền duy trì được đưa ra, đặc biệt, để đáp ứng các nhu cầu cơ bản hàng ngày của bệnh nhân về nước, glucose và chất điện giải. Như vậy, họ có ý định trang trải nhu cầu hàng ngày. Nhu cầu cơ bản hàng ngày là nước, với lượng 25-30 ml/kg trọng lượng cơ thể, 1 mmol/kg kali, 1 -1,5 mmol/kg natri mỗi ngày và glucose hoặc dextrose 5 hoặc 10% 1,4 -1,6 g/kg (để tránh ketosis do nhịn đói) [31].
Một số dịch truyền duy trì cụ thể có sẵn trên thị trường, nhưng chúng không phải là lý tưởng. Có rất nhiều tranh luận về việc nên sử dụng các dịch truyền duy trì đẳng trương hay nhược trương. Dữ liệu ở trẻ em cho thấy các dịch truyền nhược trương có nguy cơ hạ natri máu và biến chứng thần kinh [32, 33]. Tuy nhiên, các nghiên cứu ở người lớn rất hiếm và chỉ ra rằng việc sử dụng các dung dịch đẳng trương sẽ dẫn đến sự cân bằng dịch truyền tích cực hơn so với các dịch truyền nhược trương [34]. Điều này đã được xác nhận trong một nghiên cứu thí điểm gần đây trên các tình nguyện viên khỏe mạnh cho thấy các dung dịch đẳng trương gây ra lượng nước tiểu thấp hơn, đặc trưng bởi giảm nồng độ aldosterone cho thấy sự giãn nở thể tích (không chủ ý), so với các dịch truyền nhược trương. Mặc dù hàm lượng natri và kali thấp hơn, dịch truyền nhược trương không liên quan đến hạ natri máu hoặc giảm thể tích máu [24].
Dịch truyền thay thế (Replacement fluids)
Các dịch truyền thay thế được dùng để điều chỉnh sự thiếu hụt dịch truyền không thể bù đắp bằng đường uống. Thiếu hụt dịch truyền như vậy có một số nguồn gốc, như dịch dẫn lưu hoặc dịch mất qua hậu môn tạm, lỗ rò đường tiêu hóa, tăng thân nhiệt, vết thương hở, đa niệu (bệnh thận mất muối, mất muối do bệnh não, lợi tiểu thẩm thấu hoặc đái tháo nhạt) [4].
Dữ liệu về dịch truyền thay thế cũng khan hiếm. Một số hướng dẫn gần đây khuyên lượng và thành phần của dịch truyền và chất điện giải phù hợp càng sát với dịch đang hoặc đã bị mất càng tốt [35, 36]. Tổng quan về thành phần của các chất dịch cơ thể khác nhau có thể được tìm thấy trong hướng dẫn của NICE [35]. Các dịch truyền thay thế thường là các dung dịch cân bằng đẳng trương. Ở những bệnh nhân bị thiếu hụt dịch do mất dịch dạ dày giàu clorua, các dung dịch clorua cao, như nước muối (NaCl 0,9%), có thể được sử dụng làm dịch truyền thay thế.
Dịch truyền dinh dưỡng (Nutrition fluids)
Thường bị bỏ qua, đã đến lúc xem xét dinh dưỡng qua đường tiêm là một nguồn dịch truyền tĩnh mạch khác có thể góp phần gây quá tải dịch truyền. Tương tự như vậy, liệu pháp dinh dưỡng trong trường hợp nguy kịch nên được xem là thuốc điều trị bệnh giúp đỡ quá trình chữa bệnh. Như vậy, chúng ta cũng có thể xem xét phương pháp trị liệu dinh dưỡng bốn chữ D tương tự như cách chúng ta xử trí với kháng sinh và dịch truyền [5]: drug (loại cho ăn), dosing (tải lượng calo và protein), duration (khi nào và bao lâu) và xuống thang (ngừng dinh dưỡng qua đường ruột và/hoặc dinh dưỡng qua đường tiêm khi ăn uống được cải thiện) [37].
Kết hợp dịch truyền (Combination of fluids)
Một sự kết hợp của các loại dịch truyền khác nhau thường được biện minh. Ví dụ, nhiều kết hợp có thể được sử dụng trong thực hành hàng ngày liên quan đến dịch truyền hồi sức: máu và dung dịch tinh thể (chấn thương), dung dịch tinh thể sớm (giảm thể tích máu sau phẫu thuật), albumin muộn (nhiễm trùng huyết). Tương tự, dịch truyền duy trì thường là sự kết hợp của dinh dưỡng qua đường ruột và đường tiêm, các dung dịch chứa glucose khác, nước muối và/hoặc dung dịch tinh thể cân bằng để hòa tan thuốc.
Thời lượng (Duration)
Thời gian trì hoãn điều trị dịch truyền càng lâu, thì việc giảm tưới máu vi tuần hoàn càng nhiều và tổn thương cơ quan sau đó liên quan đến chấn thương tái tưới máu do thiếu máu cục bộ. Ở những bệnh nhân nhiễm trùng huyết [38], Murphy và các đồng nghiệp đã so sánh các kết quả liên quan đến quản lý dịch truyền điều trị đầy đủ sớm so với bảo tồn sớm và bảo tồn muộn so với tự do muộn và thấy rằng sự kết hợp giữa quản lý dịch truyền đầy đủ sớm và bảo tồn muộn có tiên lượng tốt nhất (Hình 4). Dữ liệu kết hợp từ các nghiên cứu khác xác nhận rằng bảo tồn muộn có thể quan trọng hơn trị liệu bằng dịch truyền đầy đủ sớm [39-41].
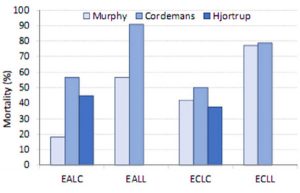
”Biểu đồ thanh hiển thị kết quả (tỷ lệ tử vong) trong các loại quản lý dịch truyền khác nhau. So sánh các dữ liệu thu được từ các nghiên cứu khác nhau: tỷ lệ tử vong tại bệnh viện ở 212 bệnh nhân bị sốc nhiễm trùng và tổn thương phổi cấp tính, được điều chỉnh từ Murphy et al. (thanh màu xanh nhạt) [38], tử vong bệnh viện ở 180 bệnh nhân nhiễm trùng huyết, rò rỉ mao mạch và quá tải dịch truyền, được điều chỉnh và kết hợp từ hai bài báo của Cordemans et al. (thanh màu xanh ở giữa) [40, 41], tỷ lệ tử vong trong 90 ngày ở 151 bệnh nhân người lớn bị sốc nhiễm trùng ngẫu nhiên với liệu pháp hạn chế so với tiêu chuẩn (thử nghiệm CLAS-SIC), được điều chỉnh từ Hjortrup et al. (thanh màu xanh đậm) [39]. Xem văn bản để giải thích. EA (early adequate): quản lý dịch truyền đầy đủ sớm, được định nghĩa là lượng dịch truyền > 50 mL/kg/12- 24 giờ đầu tiên của ICU. EC (early conservative): quản lý dịch truyền bảo tồn sớm, được định nghĩa là lượng dịch truyền <25 mL/kg/12-24 giờ đầu tiên của ICU. LC (late conservative): quản lý dịch truyền bảo tồn muộn, được định nghĩa là 2 cân bằng dịch truyền hàng ngày âm liên tiếp trong tuần đầu tiên ở lại ICU. LL (late liberal): quản lý dịch truyền tự do muộn, được định nghĩa là không có 2 lần cân bằng dịch truyền âm hàng ngày liên tiếp trong tuần đầu tiên ở lại ICU”
Liều dùng (Dosing)
Như Paracelsus đã tuyên bố một cách độc đáo: Tất cả mọi thứ đều là độc dược, và không có gì là không có chất độc; chỉ có liều lượng cho phép thứ gì đó không độc hại. Giống như các loại thuốc khác, liều lượng dịch truyền làm cho chúng trở nên độc hại. Như đã nêu trước đây, nguy cơ quá tải dịch truyền được thiết lập tốt.
Tương tự như các loại thuốc khác, chọn đúng liều ngụ ý rằng chúng tôi tính đến dược động học và dược lực học của dịch truyền tĩnh mạch (Bảng 1). Dược động học mô tả cách cơ thể ảnh hưởng đến một loại thuốc dẫn đến nồng độ huyết tương và tại nơi tác động [42]. Dược động học của dịch truyền tĩnh mạch phụ thuộc vào thể tích phân bố, áp lực thẩm thấu, tính trương lực, áp suất keo và chức năng thận. Cuối cùng, thời gian bán hủy chẳng những phụ thuộc vào loại dịch truyền, mà còn phụ thuộc vào tình trạng bệnh nhân và bối cảnh lâm sàng (Bảng 2). Khi chỉ sử dụng 1 L dịch truyền, 10% dung dịch glucose, so với 25-30% của dung dịch tinh thể đẳng trương, so với 100% dung dịch keo sẽ duy trì nội mạch sau 1 giờ, nhưng như đã nêu ở trên, thời gian bán hủy phụ thuộc vào các điều kiện khác (như nhiễm trùng, viêm, an thần, phẫu thuật, gây mê, huyết áp) (Hình 3) [29, 43].
Động học thể tích là một sự thích ứng của lý thuyết dược động học để có thể phân tích và mô phỏng sự phân bố và thanh thải dịch truyền [29]. Áp dụng khái niệm này, có thể, bằng cách mô phỏng, để xác định tốc độ truyền cần thiết để đạt được sự giãn nở thể tích huyết tương được xác định trước. Động học thể tích cũng có thể cho phép định lượng các thay đổi trong phân bố và thanh thải dịch truyền (và tính toán thời gian bán hủy) do stress, giảm thể tích máu, gây mê và phẫu thuật [43].
Sự khác biệt giữa độc tính và hiệu quả phụ thuộc vào từng bệnh nhân cụ thể và tình trạng cụ thể của bệnh nhân đó, mặc dù lượng dịch truyền do bác sĩ quản lý nên rơi vào cửa sổ trị liệu được xác định trước. Câu hỏi chưa được trả lời vẫn là: liều IV hiệu quả là gì? Hiệu quả điều trị mong muốn chính xác là gì? Cửa sổ trị liệu là gì? Ở một số bệnh nhân, giãn nở thể tích làm tăng áp lực làm đầy hệ thống trung bình (mean systemic flling pressure) (áp lực ngược của hồi lưu tĩnh mạch), nhưng nó làm tăng áp lực nhĩ phải (áp lực phía trước của tĩnh mạch) ở cùng mức với hồi lưu tĩnh mạch và do đó, cung lượng tim không tăng [45]. Do đó, sự ứ huyết tĩnh mạch và suy tim phía sau thậm chí có thể đóng vai trò quan trọng hơn và hiện bị đánh giá thấp [46].
Xác suất tim có thể “đáp ứng” với dịch truyền bằng cách tăng tiền tải tim thay đổi đáng kể theo thời gian sốc, và do đó, dược lực học của dịch truyền phải được đánh giá thường xuyên. Ở giai đoạn rất sớm, đáp ứng dịch truyền là không đổi. Sau khi truyền dịch ban đầu, chỉ một nửa số bệnh nhân bị suy tuần hoàn đáp ứng với sự gia tăng cung lượng tim [47].
Các tác dụng phụ của dịch truyền cũng phải được xem xét trong dược lực học của chúng. Tùy thuộc vào mức độ thẩm thấu của mạch máu, phù do việc truyền dịch rất khác nhau. Ở mức tối đa, sự gián đoạn của hàng rào mao mạch dẫn đến hội chứng tăng tính thấm toàn phần (GIPS). Khía cạnh dược lực học này cũng rất quan trọng ở những bệnh nhân mắc hội chứng suy hô hấp cấp tính (ARDS), vì ảnh hưởng của một lượng dịch truyền nhất định lên chức năng phổi về cơ bản phụ thuộc vào tính thấm của mạch máu phổi [48]. Do đó, thậm chí hai lít nước muối có thể gây suy hô hấp nghiêm trọng ở bệnh nhân mắc ARDS nặng.
| Đáp ứng dịch truyền (Fluid responsiveness) |
| Đáp ứng dịch truyền cho thấy tình trạng bệnh nhân sẽ đáp ứng với việc truyền dịch bằng cách tăng đáng kể thể tích nhát bóp và/hoặc cung lượng tim hoặc các thông số thay thế của nó. Ngưỡng 15% thường được sử dụng nhất cho định nghĩa này, vì đó là thay đổi ít nhất trong các phép đo của các kỹ thuật thường được sử dụng để ước tính cung lượng tim [80, 91]. Về mặt sinh lý, khả năng đáp ứng của dịch truyền có nghĩa là cung lượng tim phụ thuộc vào tiền tải của tim, tức là độ dốc của mối quan hệ Frank-Starling là trên đoạn dốc. Nhiều nghiên cứu đã chỉ ra rằng đáp ứng dịch truyền, là một tình trạng sinh lý bình thường, chỉ tồn tại ở một nửa số bệnh nhân nhận được thử thách dịch truyền (fluid challenge) trong các đơn vị chăm sóc tích cực [47]. |
Xuống thang
Như chúng ta sẽ thảo luận dưới đây, bước cuối cùng trong trị liệu bằng dịch truyền là xem xét giữ lại hoặc rút dịch truyền hồi sức khi không còn cần thiết [1, 14, 15].
Giống như đối với kháng sinh (Bảng 1), thời gian điều trị bằng dịch truyền phải càng ngắn càng tốt và thể tích phải giảm dần khi sốc được giải quyết. Tuy nhiên, nhiều bác sĩ lâm sàng sử dụng một số kích hoạt nhất định để bắt đầu, nhưng không biết về các kích hoạt để ngừng hồi sức dịch truyền, làm tăng khả năng quá tải dịch truyền. Như với thời gian dùng kháng sinh, mặc dù không có bằng chứng mạnh mẽ, nhưng người ta có xu hướng mong thời gian truyền dịch ngắn hơn [39].
| Bảng 3: Khái niệm ROSE tránh quá tải dịch truyền. Chuyển thể từ Malbrain et al. với sự cho phép [1] | ||||
| Giai đoạn | Hồi sức | Tối ưu hóa | Ổn định | Dẫn lưu |
| Lượt đánh | Cú đánh đầu tiên | Cú đánh thứ hai | Cú đánh thứ hai | Cú đánh thứ ba |
| Khung thời gian | Vài phút | Vài giờ | Vài ngày | Vài ngày – vài tuần |
| Cơ chế cơ bản | Tổn thương viêm | Thiếu máu cục bộ và tái tưới máu | Thiếu máu cục bộ và tái tưới máu | Hội chứng tăng tính thấm toàn phần |
| Biểu hiện lâm sàng | Sốc nặng | Sốc không ổn định | Không sốc hoặc đe dọa sốc | Phục hồi từ sốc, có thể hội chứng tăng tính thấm toàn phần |
| Mục tiêu | Quản lý dịch truyền theo mục tiêu sớm | Tập trung vào hỗ trợ cơ quan và duy trì tưới máu mô | Quản lý dịch truyền bảo tồn muộn | Lấy dịch truyền ra theo mục tiêu muộn (ngưng hồi sức) |
| Điều trị dịch truyền | Quản lý sớm với bolus dịch truyền, được hướng dẫn bởi các chỉ số đáp ứng dịch truyền | Bolus dịch truyền được hướng dẫn bởi các chỉ số đáp ứng dịch truyền và chỉ số về nguy cơ quản lý dịch truyền | Chỉ để bảo tồn và thay thế bình thường | Sự đảo ngược của sự cân bằng dịch truyền tích cực, tự phát hoặc hoạt động |
| Cân bằng dịch | Dương tính | Trung hòa | Trung hòa đến âm tính | Âm tính |
| Kết quả chính | Cứu hộ bệnh nhân | Cứu hộ nội tạng | Hỗ trợ nội tạng (cân bằng nội môi) | Phục hồi nội tạng |
| Nguy cơ chính | Hồi sức không đầy đủ | Hồi sức không đầy đủ và quá tải dịch truyền (ví dụ như phù phổi, tăng áp lực trong ổ bụng) | Quá tải dịch truyền (ví dụ như phù phổi, tăng áp lực trong ổ bụng) | Lấy ra dịch truyền quá mức, có thể gây hạ huyết áp, giảm tưới máu và “cú đánh thứ tư” |
Bốn giai đoạn của điều trị dịch truyền
Không chỉ đặc điểm của các dịch truyền là quan trọng, mà chiến lược sử dụng của nó cũng quan trọng không kém. Chiến lược này về cơ bản thay đổi cùng với quá trình thời gian sốc nhiễm trùng. Gần đây, một mô hình ba cú đánh “three-hit”, hoặc thậm chí bốn cú đánh “four-hit model” đã được đề xuất khi cố gắng trả lời bốn câu hỏi cơ bản, trong đó chúng ta có thể nhận ra bốn giai đoạn động khác nhau của trị liệu dịch truyền [40]: hồi sức, tối ưu hóa, ổn định và dẫn lưu – ngưng hồi sức) (từ viết tắt ROSE, resuscitation, optimization, stabilization and evacuation) (Bảng 3, Hình 5). Bốn câu hỏi sẽ được thảo luận trong phần tiếp theo là: “Khi nào nên bắt đầu truyền dịch tĩnh mạch?”, “Khi nào nên ngừng truyền dịch tĩnh mạch?”, “Khi nào nên bắt đầu lấy dịch hồi sức hoặc lấy dịch truyền ra chủ động?”, “Khi nào ngưng lấy dịch hồi sức?”
Giai đoạn đầu: Hồi sức
Sau cú đánh đầu tiên có thể là nhiễm trùng huyết, nhưng cũng có thể là bệnh nhân bị bỏng nặng, viêm tụy hoặc chấn thương, bệnh nhân sẽ bước vào giai đoạn sốc “ebb”. Giai đoạn đe dọa tính mạng này của sốc tuần hoàn nghiêm trọng có thể xảy ra trong vòng vài phút và được đặc trưng bởi sự giãn mạch mạnh dẫn đến áp lực động mạch trung bình thấp và suy giảm vi tuần hoàn (Bảng 3). Nó có thể đi kèm với cung lượng tim cao (sốc tuần hoàn tăng cường như đã thấy trong nhiễm trùng huyết, bỏng, viêm tụy cấp nặng, xơ gan, thiếu thiamine, v.v.) hoặc cung lượng tim thấp (ví dụ sốc nhiễm trùng huyết với giảm thể tích máu nặng hoặc sốc nhiễm trùng huyết do bệnh cơ tim gây ra do nhiễm trùng huyết).
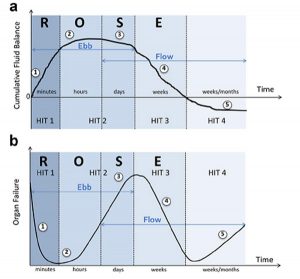
”Chuyển thể từ Malbrain et al. với sự cho phép [1]. a Biểu đồ cho thấy mô hình bốn cú sốc với các giai đoạn “ebb” và “flow” và sự tiến triển của tình trạng thể tích dịch tích lũy của bệnh nhân theo thời gian trong năm giai đoạn hồi sức khác nhau: hồi sức (1), tối ưu hóa (2), ổn định (3) và dẫn lưu (4) (ROSE), theo sau là nguy cơ giảm tưới máu (5) có thể xảy ra trong trường hợp hồi sức quá tích cực. Xem văn bản để giải thích. b Đồ thị minh họa mô hình bốn cú sốc tương ứng với tác động lên chức năng cơ quan cuối liên quan đến tình trạng dịch truyền. Khi nhập viện, bệnh nhân bị giảm thể tích máu (1), sau đó là thể tích máu bình thường (2) sau khi hồi sức truyền dịch, và quá tải dịch truyền (3), một lần nữa sau đó là giai đoạn chuyển sang thể tích máu bình thường với giảm hồi sức (4) và giảm thể tích máu có nguy cơ giảm tưới máu (5). Trong trường hợp giảm thể tích máu (giai đoạn 1 và 5), O2 không thể xâm nhập vào các mô vì các vấn đề đối lưu, trong trường hợp tăng thể tích máu (giai đoạn 3) O2 không thể xâm nhập vào mô vì các vấn đề khuếch tán liên quan đến phù mô kẽ và phổi, phù ruột (phù hồi tràng và tăng áp lực ổ bụng). Xem văn bản để giải thích”
Ở giai đoạn ban đầu này, thường là trong 3-6 giờ đầu tiên sau khi bắt đầu điều trị, hồi sức truyền dịch thường được thực hiện theo chiến lược quản lý dịch truyền sớm, đầy đủ, hướng đến mục tiêu. Các phương thức quản lý dịch truyền trong giai đoạn đầu này là một vấn đề tranh luận lớn. Trong nghiên cứu của Rivers et al. [49], một quản lý dịch truyền dựa trên giao thức được gọi là liệu pháp nhắm mục tiêu sớm (EGDT, early goal- directed therapy) có liên quan đến việc giảm đáng kể tỷ lệ tử vong so với chăm sóc tiêu chuẩn. Kể từ khi công bố này, các lợi ích kết quả tương tự đã được báo cáo trong hơn 70 nghiên cứu đối chứng và ngẫu nhiên có kiểm soát bao gồm hơn 70.000 bệnh nhân [50]. Do đó, EGDT đã được hợp nhất thành một gói hồi sức trong 6 giờ đầu tiên quản lý nhiễm trùng huyết được thông qua bởi Surviving Sepsis Campaign. Do đó, nó đã được phổ biến trên toàn thế giới như là tiêu chuẩn chăm sóc cho việc quản lý nhiễm trùng huyết sớm.
Gần đây, một bộ ba thử nghiệm (ProCESS [51], ARISE [52] và ProMISe [53]), trong khi báo cáo tỷ lệ tử vong do nhiễm trùng huyết thấp mọi thời đại, cho thấy không có cải thiện về kết quả với EGDT, đặt câu hỏi về sự cần thiết và chỉ ra những nguy cơ tiềm ẩn khi chăm sóc theo giao thức này cho bệnh nhân bị nhiễm trùng huyết nặng và sốc nhiễm trùng [54, 55].
Một nghiên cứu gần đây sử dụng phương pháp kết hợp Bayesian và phương pháp thống kê thường quy để đánh giá 12 thử nghiệm ngẫu nhiên và 31 nghiên cứu quan sát cho thấy EGDT có khả năng gây hại ở những bệnh nhân có mức độ bệnh nghiêm trọng cao nhất [56]. Ngoài ra, mặc dù được tiến hành ở châu Phi cận Sahara, ba thử nghiệm gần đây đã chứng minh kết quả tồi tệ hơn khi sử dụng truyền dịch để hồi sức ở bệnh nhân bị sốc nhiễm trùng [57-59]. Điều còn lại từ cuộc tranh luận về EGDT là sự nhanh chóng của việc truyền dịch và đạt được các mục tiêu huyết động cho hồi sức ban đầu là rất quan trọng, mặc dù khía cạnh này gần đây cũng đã được đặt câu hỏi [60].
Trên thực tế, thay vì truyền một lượng dịch truyền nhất định được xác định trước, mục tiêu nên được cá nhân hóa cho mỗi bệnh nhân, dựa trên đánh giá nhu cầu về dịch truyền và trên các điều kiện tiền hấp thu của bệnh nhân [16, 55, 61 -64]. Trong giai đoạn này, trên cơ sở cá nhân của từng bệnh nhân, chúng tôi cố gắng tìm câu trả lời cho câu hỏi đầu tiên: Khi nào bắt đầu trị liệu bằng dịch truyền?
Ở giai đoạn ban đầu của sốc nhiễm trùng, việc trả lời câu hỏi rất dễ dàng: quản lý dịch truyền sẽ làm tăng đáng kể cung lượng tim trong hầu hết các trường hợp. Tuy nhiên, sau những lần tiêm dịch truyền đầu tiên, khả năng không đáp ứng tiền tải là rất cao. Do đó, ở giai đoạn này, việc quản lý dịch truyền nên được điều hòa theo mức độ tích cực của các chỉ số và xét nghiệm dự đoán khả năng đáp ứng của dịch truyền. Tuy nhiên, cần lưu ý rằng trạng thái đáp ứng chỉ có thể được xác định sau đó (sau khi can thiệp bằng cách sử dụng bolus dịch truyền) và khi có thiết bị theo dõi huyết động để ước tính hoặc tính toán cung lượng tim. Do đó, chúng tôi ủng hộ việc sử dụng các xét nghiệm cụ thể để tăng xác suất tiên nghiệm và khả năng cho một sự kiện/kết quả thuận lợi, vì việc quản lý dịch truyền nên được giới hạn cho người đáp ứng.
| Bolus dịch truyền |
| Một bolus dịch truyền là truyền dịch nhanh chóng trong một khoảng thời gian ngắn. Trong thực hành lâm sàng, một bolus dịch truyền thường được đưa ra để điều chỉnh giảm thể tích máu, hạ huyết áp, lưu lượng máu không đủ hoặc tưới máu vi tuần hoàn bị suy yếu. Thể tích của bolus dịch truyền không đồng nhất giữa các bác sĩ lâm sàng [68, 89], thường là 500-1000 mL [68]. Thể tích dịch tối thiểu có thể làm tăng áp lực ngược của hồi lưu tĩnh mạch là 4 mL/kg [90]. |
Một số trong những thử nghiệm này có sẵn ngày hôm nay [44]. Thay vì sử dụng các dấu hiệu tĩnh của tiền tải tim, không dự đoán đáng tin cậy đáp ứng dịch truyền, người ta nên sử dụng các chỉ số động để dự đoán đáp ứng dịch truyền. Nguyên tắc của các chỉ số này là quan sát ảnh hưởng đến cung lượng tim của những thay đổi trong tiền tải tim, hoặc tự phát trong quá trình thở máy hoặc bị kích thích bởi một số thao tác. Nếu các thay đổi lớn hơn một ngưỡng nhất định, khả năng đáp ứng tiền tải sẽ xuất hiện và khả năng đáp ứng tích cực với dịch truyền. Thử thách dịch truyền, đã được mô tả từ nhiều năm trước [65], là một thử nghiệm đáng tin cậy về khả năng đáp ứng của dịch truyền, nhưng, vì nó đòi hỏi phải truyền dịch không thể đảo ngược, nó góp phần vào việc truyền dịch quá mức. Thử nghiệm nâng cao chân thụ động, bắt chước truyền dịch [66], đã được nghiên cứu rộng rãi và hiện được khuyến nghị bởi Surviving Sepsis Campaign [18]. Các xét nghiệm khác sử dụng những thay đổi trong tiền tải tim gây ra bởi thở máy. Sự thay đổi hô hấp của áp lực mạch (pulse pressure) và thể tích nhát bóp (stroke volume), hoặc đường kính của tĩnh mạch chủ bị hạn chế vì chúng không thể được sử dụng trong bệnh nhân bị bệnh nặng [44]. Thử nghiệm tắc nghẽn đường thở cuối thì thở ra (end-expiratory occlusion test) dễ thực hiện ở những bệnh nhân thở máy có thể chịu đựng được ngưng hô hấp 15 giây [67]. Tuy nhiên, có một sự bất đồng về nhận thức giữa thực tế là hầu hết các loại dịch truyền được dùng để điều trị hạ huyết áp (chiếm chỉ 59% trường hợp trong thử nghiệm FENICE), trong khi đáp ứng của dịch truyền chỉ có thể được xác định sau thực nghiệm bằng sự thay đổi cung lượng tim [68]. Hơn nữa, không phải tất cả các ánh sáng đều là vàng khi dự đoán khả năng đáp ứng của dịch truyền và một số bệnh nhân thậm chí có thể biểu hiện tăng huyết áp với sự giảm đồng thời cung lượng tim sau khi nâng chân thụ động, trong khi những người khác có thể cho thấy điều ngược lại. Điều này liên quan đến đường cơ sở và thay đổi sự giãn nở của động mạch chủ theo thời gian [69].
| Dự đoán khả năng đáp ứng của dịch truyền |
| Đây là một quá trình bao gồm dự đoán trước khi truyền dịch cho dù việc truyền dịch tiếp theo có làm tăng cung lượng tim hay không. Nó tránh dùng dịch truyền không cần thiết và góp phần làm giảm sự cân bằng dịch truyền tích lũy. Nó cũng cho phép một người thực hiện lấy dịch truyền ra vì nó cho thấy việc lấy dịch như vậy sẽ không dẫn đến suy giảm huyết động [44]. Dự đoán khả năng đáp ứng của dịch truyền dựa trên các xét nghiệm và chỉ số động, quan sát ảnh hưởng đến cung lượng tim của những thay đổi tiền tải tim, hoặc tự nhiên khi thở máy hoặc bị kích thích bởi một số thao tác [44]. Ngưỡng xác định mức độ đáp ứng dịch truyền phụ thuộc vào sự thay đổi của tiền tải tim do thử nghiệm gây ra (ví dụ: 15% cho thử thách dịch truyền, 10% cho PLR, 5% cho tắc đường thở cuối thở ra). |
| Thử thách dịch truyền (Fluid challenge) |
| Thử thách dịch truyền là một thử nghiệm động để đánh giá khả năng đáp ứng của dịch truyền bằng cách cho một dịch truyền và đồng thời theo dõi hiệu ứng huyết động (ví dụ: sự tiến triển của các chỉ số tiền tải đo áp suất hoặc thể tích). Do đó, một thách thức dịch truyền cũng là một bolus dịch truyền, có nghĩa là nó kiểm tra đáp ứng với điều trị bằng cách tự điều trị đến mức mà việc điều trị không còn đáp ứng. Đây là lý do tại sao các thách thức dịch truyền lặp đi lặp lại có thể dẫn đến quá tải dịch truyền. Gần đây, người ta đã chứng minh rằng trong thực hành lâm sàng có một sự thay đổi rõ rệt trong cách thực hiện các thử nghiệm thử thách dịch truyền [68]. |
Giai đoạn thứ hai: Tối ưu hóa
Cú đánh thứ hai xảy ra trong vài giờ và đề cập đến thiếu máu cục bộ và tái tưới máu (Bảng 3). Ở giai đoạn này, sự tích tụ dịch truyền phản ánh mức độ nghiêm trọng của bệnh tật và có thể được coi là một dấu ấn sinh học (“biomarker”) cho nó [70]. Nhu cầu dịch truyền càng lớn, bệnh nhân càng bệnh nặng và càng dễ bị suy tạng (ví dụ như chấn thương thận cấp tính) có thể xảy ra [71, 72].
Trong giai đoạn này, chúng ta phải cố gắng tìm câu trả lời cho câu hỏi thứ hai: Khi nào nên dừng điều trị bằng dịch truyền? Các chỉ số về khả năng đáp ứng của dịch truyền một lần nữa có tầm quan trọng cao nhất, vì việc ngừng sử dụng dịch truyền nên được dừng lại khi các chỉ số này trở nên âm tính [73]. Thứ hai, bối cảnh lâm sàng phải được tính đến. Rõ ràng, cần nhiều dịch truyền hơn trong sốc nhiễm trùng do viêm phúc mạc hơn là viêm phổi. Thứ ba, quyết định kiềm chế dịch truyền nên dựa trên các chỉ số cho thấy nguy cơ dịch truyền quá mức. Sự hiện diện của suy phổi là tình trạng rất có thể liên quan đến hậu quả tồi tệ nhất của tình trạng quá tải dịch truyền. Để ước tính nguy cơ phổi của truyền dịch tiếp theo, người ta có thể xem xét áp lực tắc động mạch phổi được đo bằng ống thông Swan – Ganz. Tuy nhiên, điều này không tính đến mức độ thẩm thấu của phổi, đây là một yếu tố chính trong các cơ chế hình thành phù phổi [48].
Nước ngoài mạch máu phổi (extravascular lung water) được đo bằng phương pháp pha loãng nhiệt qua phổi, cũng như chỉ số tính thấm của mạch máu phổi được suy ra từ nó, có thể phản ánh nguy cơ phổi của truyền dịch trực tiếp hơn [40, 48, 74]. Tăng áp lực trong ổ bụng cũng là một hậu quả tiềm tàng của việc truyền quá nhiều dịch [40]. Áp lực trong ổ bụng nên được theo dõi thận trọng ở những bệnh nhân có nguy cơ [75].
| Thử nghiệm nâng cao chân thụ động (Passive leg raising test, PLR test) |
| Thử nghiệm này dự đoán khả năng đáp ứng của dịch truyền bao gồm di chuyển một bệnh nhân từ vị trí nửa ngả sang vị trí mà hai chân được nâng lên ở 45° và thân nằm ngang. Việc di chuyển máu tĩnh mạch từ các chi dưới và khoang lách về phía các khoang tim bắt chước sự gia tăng tiền tải tim do truyền dịch [66]. Nói chung, ngưỡng để xác định mức độ đáp ứng của dịch truyền với xét nghiệm nâng cao chân thụ động là tăng 10% về thể tích nhát bóp và/hoặc cung lượng tim. |
Giai đoạn thứ ba: Ổn định
Với điều trị thành công, sự ổn định phải tuân theo giai đoạn tối ưu hóa (homoeostasis), phát triển trong vài ngày tới (Bảng 3). Nó được phân biệt với hai giai đoạn trước bởi sự vắng mặt của cú sốc hoặc mối đe dọa sắp xảy ra của cú sốc. Như đã mô tả trước đây, trọng tâm bây giờ là hỗ trợ cơ quan và giai đoạn này phản ánh điểm mà bệnh nhân ở trạng thái ổn định [1, 76] (Bảng 3).
| Xét nghiệm tắc nghẽn cuối thì thở ra (End-expiratory occlusion test) |
| Đây là một thử nghiệm về khả năng đáp ứng của dịch truyền bao gồm ngừng thở máy cuối thì thở ra trong 15 giây và đo lường sự thay đổi kết quả của cung lượng tim [92-94]. Xét nghiệm này làm tăng tiền tải tim bằng cách ngăn chặn sự cản trở theo chu kỳ của hồi lưu tĩnh mạch xảy ra ở mỗi lần bơm của máy thở. Việc tăng cung lượng tim trên ngưỡng 5% cho thấy khả năng đáp ứng tiền tải/dịch truyền [92-94]. Khi xét nghiệm được thực hiện với siêu âm tim, tốt hơn là thêm các tác động của tắc nghẽn cuối thì hít vào (end- inspiratory occlusion), bởi vì ngưỡng chẩn đoán thay đổi về thể tích nhát bóp phù hợp hơn với độ chính xác của siêu âm tim [67]. |
Điều trị bằng dịch truyền hiện chỉ cần duy trì để thay thế tình trạng mất dịch thông thường (nghĩa là thận, đường tiêu hóa, không thể uống được) và dịch truyền thay thế nếu bệnh nhân bị mất liên tục vì tình trạng bệnh lý không được giải quyết [1, 76]. Vì sự tồn tại của cân bằng dịch truyền dương hàng ngày (positive daily fuid balance) theo thời gian có liên quan mạnh mẽ đến tỷ lệ tử vong cao hơn ở bệnh nhân nhiễm trùng huyết [11, 77], các bác sĩ lâm sàng cũng nên biết về lượng dịch nhập bắt buộc ẩn (hidden obligatory fuid intake), vì nó có thể đóng góp nhiều hơn một lít mỗi ngày [78].
| Cân bằng dịch (Fluid balance) |
| Cân bằng dịch hàng ngày là tổng của tất cả các lượng dịch nhập và dịch xuất trong 24 giờ và cân bằng dịch truyền tích lũy là tổng số cân bằng dịch truyền hàng ngày trong một khoảng thời gian định sẵn [76, 87]. Dịch nhập bao gồm dịch hồi sức, nhưng cũng gồm dịch duy trì. Dịch xuất bao gồm nước tiểu, dịch siêu lọc, khoang thứ ba hoặc tổn thương đường tiêu hóa và lý tưởng nhất cũng bao gồm dịch mất không thể nhận biết, mặc dù chúng rất khó định lượng. |
Dịch truyền duy trì chỉ nên được sử dụng để đáp ứng nhu cầu hàng ngày, và chỉ định nó nên tính đến các nguồn dịch truyền và chất điện giải khác. Do đó, khi bệnh nhân đã nhận được nhu cầu hàng ngày về nước, glucose và chất điện giải thông qua các phương tiện khác (dinh dưỡng qua đường ruột hoặc đường tiêm, dịch pha thuốc, v.v.), dịch truyền tĩnh mạch duy trì nên ngừng sử dụng.
Giai đoạn thứ tư: Dẫn lưu
Sau cú đánh thứ hai, bệnh nhân có thể hồi phục thêm, bước vào giai đoạn “flow” với sự dẫn lưu tự nhiên của dịch dư thừa đã dùng trước đó, hoặc, như nhiều bệnh nhân bị bệnh nặng, vẫn ở trong trạng thái “flow” tiếp theo sau cú đánh thứ ba, thường là do hội chứng tăng tính thấm toàn phần với sự tích tụ dịch đang diễn ra do rò rỉ mao mạch [17, 79]. Trong mọi trường hợp, bệnh nhân bước vào giai đoạn lấy dịch hồi sức (“de- resuscitation”) (Bảng 3). Thuật ngữ này lần đầu tiên được đề xuất vào 2012 [41] và cuối cùng được đặt ra vào 2014 [1]. Nó đặc biệt đề cập đến việc lấy dịch ra theo mục tiêu muộn (late goal- directed fluid removal) và quản lý dịch truyền bảo tồn muộn (late conservative fluid management).
Lấy dịch truyền ra theo mục tiêu muộn bao gồm lấy dịch truyền ra chủ động và tích cực bằng cách sử dụng thuốc lợi tiểu và điều trị thay thế thận bằng siêu lọc ròng. Nó được đặc trưng bởi việc ngừng các liệu pháp xâm lấn và chuyển sang cân bằng dịch âm (negative fluid balance) [40]. Quản lý dịch truyền bảo tồn muộn mô tả một chiến lược quản lý dịch truyền vừa phải sau khi điều trị ban đầu để tránh (hoặc đảo ngược) quá tải dịch truyền. Các nghiên cứu gần đây cho thấy hai ngày liên tiếp cân bằng dịch âm trong tuần đầu tiên của đợt điều trị tích cực là một yếu tố dự báo mạnh mẽ và độc lập về sự sống còn [1].
Trong giai đoạn hồi sức này, chúng tôi cố gắng tìm câu trả lời cho câu hỏi thứ ba và thứ tư: Khi nào bắt đầu lấy dịch hồi sức ra ? Hãy và khi nào nên dừng việc lấy dịch truyền ra? Để tìm sự cân bằng giữa các lợi ích (giảm tích tụ dịch trong khoang thứ hai và thứ ba và phù nề mô) và nguy cơ (giảm tưới máu) của lấy bỏ dịch truyền. Để trả lời những câu hỏi này, thử nghiệm phản ứng tiền tải có thể vẫn hữu ích. Thật vậy, nếu không phát hiện đáp ứng tiền tải, có lý khi cho rằng việc lấy bỏ dịch truyền sẽ không làm giảm cung lượng tim [80]. Ngược lại, các chỉ số dương tính của đáp ứng tiền tải có thể cho thấy giới hạn của lấy bỏ dịch và thậm chí có thể là mục tiêu cần đạt được khi lấy bỏ dịch.
Rõ ràng, nguy cơ ở giai đoạn này là quá tích cực lấy bỏ dịch và gây ra tình trạng giảm thể tích máu, điều này có thể gây ra một cú đánh thứ tư của tử vong vì suy giảm huyết động và giảm tưới máu (Hình 5). Nếu cần dịch truyền trong giai đoạn này, việc sử dụng albumin dường như có tác động tích cực đến tính toàn vẹn của thành mạch tạo điều kiện đạt được sự cân bằng dịch âm tính trong hoàn cảnh giảm albumine máu và có thể ít gây độc cho thận [81].
Cách tiếp cận bốn pha này nên được đặc trưng hơn bởi một số nghiên cứu dịch tễ học. Tác động tiên lượng của nó có thể là đáng kể, bởi vì nó có thể dẫn đến giảm sự cân bằng dịch truyền tích lũy, mà chính nó có liên quan rõ ràng với tiên lượng xấu (Hình 4). Những nguyên tắc tương tự cũng đã được đề xuất bởi những nghiên cứu khác, xác nhận sự cần thiết của một thử nghiệm lâm sàng đa trung tâm với phương pháp điều trị bằng dịch truyền hai pha, bắt đầu với điều trị theo mục tiêu ban đầu đầy đủ, sau đó là quản lý dịch truyền bảo tồn muộn ở những bệnh nhân không tự phát từ giai đoạn “ebb” đến giai đoạn “flow” [14,15,70,76,82-86]. Thử nghiệm RADAR (Role of Active De-resuscitation After Resus- citation) có thể giúp tìm ra câu trả lời như vậy.
Kết luận
Chỉ có bốn chỉ định chính cho việc truyền dịch trong trường hợp nguy kịch: hồi sức, duy trì, thay thế và dinh dưỡng (đường ruột hoặc đường tiêm). Trong tổng quan này, một khung khái niệm được trình bày xem dịch truyền là thuốc bằng cách tính đến bốn chữ D (lựa chọn thuốc, liều lượng, thời gian và xuống thang) và bốn giai đoạn trị liệu bằng dịch truyền trong khái niệm ROSE (hồi sức, tối ưu hóa, ổn định và dẫn lưu). Mô hình “bốn hit” được trình bày ở đây. Điều này sẽ cung cấp câu trả lời cho bốn câu hỏi cơ bản xung quanh liệu pháp dịch truyền: (1) Khi nào bắt đầu truyền dịch IV? (2) Khi nào nên ngừng truyền dịch? (3) Khi nào bắt đầu lấy bỏ dịch truyền và cuối cùng (4) Khi nào nên ngừng lấy bỏ dịch truyền? Tương tự như cách chúng ta đối phó với kháng sinh ở những bệnh nhân nguy kịch, đã đến lúc phải điều trị bằng dịch truyền.



![Hình 1: Vòng luẩn quẩn của hồi sức sốc nhiễm trùng. Adapted from Peeters et al. with permission [96]. IAH: intra-abdominal hypertension](https://itppharma.com/wp-content/uploads/2020/08/nguyen_tac_xu_tri_va_quan_ly_dich_truyen_trong_soc_nhiem_trung_1-300x197.jpg)
![Hình 3: Dược động học và dược lực học của dịch truyền. Hình gốc dựa trên hình vẽ của Hahn R [29, 43].](https://itppharma.com/wp-content/uploads/2020/08/nguyen_tac_xu_tri_va_quan_ly_dich_truyen_trong_soc_nhiem_trung_3-157x300.jpg)
![Bảng 2: Tổng quan về thời gian bán hủy (T1/2) của các dung dịch Ringer, glucose và dung dịch keo được báo cáo trong các nghiên cứu khác nhau. Chuyển thể từ Hahn R [43]](https://itppharma.com/wp-content/uploads/2020/08/nguyen_tac_xu_tri_va_quan_ly_dich_truyen_trong_soc_nhiem_trung_5-224x300.jpg)